¿Cómo se realiza un Electrocardiograma?
Preparación Previa
Para realizarse un Electrocardiograma (EKG o ECG) no es necesario ninguna preparación previa. Antes de realizarse un EKG podrá tomar alimentos y deberá tomarse su medicación a no ser que su médico le haya indicado lo contrario. Por lo que le deberá informar de los medicamentos que toma a su médico una vez que le haya solicitado el examen o en su defecto, al personal sanitario que le realizará la prueba.
En el momento de realizarse la prueba deberá quitarse todo objeto metálicos que lleve consigo, sobre todo reloj, teléfonos móviles, cadenas, entre otros.
Cómo se realiza
El EKG se deberá realizar en una sala que disponga de un electrocardiógrafo. Garantizando siempre su privacidad. Normalmente se realiza acostado, sobre una camilla o similar, con los brazos, tobillos y el torso al descubierto.
El personal sanitario podrá limpiarle con una solución alcohólica las zonas donde colocará los electrodos si considera que la piel está muy sudada. También en personas velludas podrá rasurar el pecho para garantizar la adherencia de los electrodos.
Se le colocará los electrodos en ambos brazos, ambos tobillos y en la zona izquierda del pecho y le pedirá que permanezca sin moverse durante el tiempo que se realiza el Electrocardiograma. No es necesario contener la respiración aunque el médico o el personal sanitario lo puede solicitar en algunos casos.
Duración, efectos secundarios, complicaciones
La realización de un electrocardiograma tarda aproximadamente unos 15 minutos, no produce dolor (si exceptuamos la retirada de las ventosas o parches que suelen llevarse algunos pelos en las personas velludas), ni otro tipo de daño en el paciente.
El EKG es una prueba que no tiene contraindicaciones, incluso pacientes con marcapasos y embarazadas pueden realizárselo. Dentro de los pocos efectos secundarios que tiene el Electrocardiograma se incluyen la hipersensibilidad a los parches o ventosas que se usan como electrodos, que pueden provocar enrojecimiento en la piel. Este enrojecimiento suele desaparecer pocas horas después de realizado.
En general el Electrocardiograma es una de las pruebas más inocuas de las que dispone la medicina moderna.
¿Cuándo debo realizarme un Electrocardiograma?

Imagen cortesía de graur codrin / FreeDigitalPhotos.net
¿Cuándo debo acudir a un médico porque creo que me deben realizar un Electrocardiograma? Es una pregunta que muchos nos realizamos.
Casi todos los médicos están de acuerdo en realizar un Electrocardiograma cuando un paciente refiere dolor en el pecho o dificultad respiratoria, sobre todo en aquellos que tienen enfermedades cardiológicas conocidas.
Donde no hay mucho acuerdo es, en si es necesario realizar un EKG a una persona sana y con que frecuencia repetirlo.
Recogiendo las conclusiones de los profesionales en distintos estudios y sumando las del equipo realizador de esta web, intentaremos dar respuesta a las dudas.

Imagen cortesía de graur codrin / FreeDigitalPhotos.net
Electrocardiograma en Personas Sanas
Si usted es una persona sana no es necesario realizarse con frecuencia un Electrocardiograma si no se siente nada. Aunque es recomendable tener al menos un EKG realizado para poder comparar si presentara síntomas cardiacos en el futuro.
Pacientes con Enfermedad Cardiaca sin Síntomas
Los pacientes que hayan sufrido o que sufran alguna enfermedad cardiológica, deben llevan un control, al menos anual, con un cardiólogo, donde se les suele realizar un Electrocardiograma y probablemente algún otro examen.
Si usted padece o ha padecido del corazón y no tiene controles periódicos por su especialista, debería consultar a su médico general para que él determine la necesidad de realizar un Eelctrocardiograma y valoración cardiológica.
Electrocardiograma ante los síntomas de alarma
Cuando se presentan algunos de los siguientes síntomas, se debería acudir a su médico ante la sospecha de presentar alguna enfermedad de causa cardiaca. Es frecuente que en estos casos se solicite un Electrocardiograma.
- Dolor torácico
- Palpitaciones o sensación de arritmias
- Dificultad para respirar
- Ante una pérdida de conocimiento o desmayo
- Alteraciones electrolíticas de potasio, sodio, calcio, magnesio u otros
En determinadas enfermedades crónicas o antecedentes familiares se debe acudir a su médico para que este valore el riesgo de presentar alguna enfermedad cardiológica y si precisa realizarse un Electrocardiograma.
- Hipertensión Arterial Descompensada
- Factores de Riesgo cardiacos como Diabetes Mellitus o Colesterol elevado
- Si ha tenido problemas cardíacos en el pasado
- Si tiene familiares con enfermedad cardiaca importante
Electrocardiograma antes de Cirugía:
Se suele solicitar un EKG a la mayoría de los pacientes que vayan a ser intervenidos quirúrgicamente, para descartar que no presente enfermedad cardiológica que aumente el riesgo durante la cirugía.
"Le recordamos que la decisión de realizar un Electrocardiograma es siempre de su médico."
Si aún te queda alguna duda sobre los Electrocardiogramas puedes buscar en Preguntas Frecuentes. Si aún así no encontraras la respuesta a tus dudas, envianos un e-mail, estaremos encantados en responderte.
¿Cómo Leer e Informar un Electrocardiograma?

Imagen cortesía de stockimages / FreeDigitalPhotos.net
No tenemos que insistir en la importancia de leer correctamente un Electrocardiograma. Por ello, intentaremos darte las herramientas que te aseguren y faciliten la correcta interpretación de un EKG (ECG).
En este artículo nos centraremos en los pasos a seguir para el análisis acertado del Electrocardiograma.
Debemos recordarte que el EKG (ECG) ha de ser valorado como un todo. Todas lasderivaciones del Electrocardiograma deben ser analizadas en su conjunto.
Los resultados obtenidos deb

Imagen cortesía de stockimages / FreeDigitalPhotos.net
Cómo Leer un Electrocardiograma
Lo primero: Estar seguro que el Electrocardiograma esté bien realizado.
Observar los valores de velocidad del papel y amplitud, en un EKG estándar, la velocidad es de 25mm/s, y la amplitud de 1mV por 10mm (ver Papel del Electrocardiograma), que estén presentes las 12 Derivaciones o que el EKG (ECG) no tenga demasiados artefactos que dificulten la lectura.
En caso de que sea difícil la lectura o que el Electrocardiograma esté mal realizado, se debería repetir si fuese posible.
Asumimos que el Electrocardiograma que tienes delante está bien realizado, así que comenzamos la lectura del mismo.
Recomendamos seguir siempre una misma secuencia, para no pasar nada por alto.
Lo primero: Estar seguro que el Electrocardiograma esté bien realizado.
Observar los valores de velocidad del papel y amplitud, en un EKG estándar, la velocidad es de 25mm/s, y la amplitud de 1mV por 10mm (ver Papel del Electrocardiograma), que estén presentes las 12 Derivaciones o que el EKG (ECG) no tenga demasiados artefactos que dificulten la lectura.
En caso de que sea difícil la lectura o que el Electrocardiograma esté mal realizado, se debería repetir si fuese posible.
Asumimos que el Electrocardiograma que tienes delante está bien realizado, así que comenzamos la lectura del mismo.
Recomendamos seguir siempre una misma secuencia, para no pasar nada por alto.
Secuencia para leer un EKG
Ritmo Cardiaco: Lo primero que has de mirar es si los QRS del Electrocardiograma son rítmicos o no. ¿Cómo saberlo? Mirando que la distancia entre los QRS sea similar, en caso de duda, asegurarte usando un compás o una regla.
Después hay que valorar si el Electrocardiograma está en Ritmo Sinusal. Para ello debemos determinar si cada ciclo cardiaco tiene una onda P producida por el Nodo Sinusal (ver Ritmo Sinusal) seguida siempre de un complejo QRS.
Si todo esto se cumple podemos decir que el Electrocardiograma es rítmico y está enRitmo Sinusal (Ver Ritmo Cardiaco).
Frecuencia Cardiaca: En todo Electrocardiograma es necesario determinar la Frecuencia Cardiaca. En el artículo Cálculo de la Frecuencia Cardiaca te explicamos como calcularla e incluso te proporcionamos una Calculadora de Frecuencia Cardiaca para facilitarte el trabajo.
Intervalo PR e Intervalo QT (corregido): Deberás medir el intervalo PR (normal entre 0.12 seg y 0.20 seg) y el intervalo QT. Este último varía en dependencia de la Frecuencia Cardiaca, por lo que se deberá ajustar a la misma con una fórmula que te facilitamos. El intervalo QT corregido o QTc es normal entre 350 ms y 450ms (Ver Intervalo PR y QT).
Eje Eléctrico Cardiaco: Es uno de los pasos del análisis del Electrocardiograma que más trabajo suele costar. Un método seguro y rápido para saber si es normal, es que las derivaciones D1 y aVF sean positivas (Ver Cálculo del Eje Cardiaco).
Alteraciones del Segmento ST: Ahora toca mirar el segmento ST. Esa línea tan temida que nos avisa de Cardiopatía Isquémica.
El segmento ST es la línea entre el final del complejo QRS y el inicio de la onda T. Debe ser isoeléctrico y para estar seguro si está descendido o elevado se deberá comparar con el segmento PR o en caso de duda, con el segmento TP (entre la onda T del latido previo y la onda P del latido analizado) (Ver Alteraciones del Segmento ST).
Valorar todas las ondas e intervalos: Para finalizar el análisis se ha de valorar cada una de las ondas e intervalos del Electrocardiograma que no hayamos valorado previamente. Por ejemplo, un Bloqueo de Rama, alteraciones de la onda P, presencia de onda Q patológica, o alteraciones de la onda T. (Ver Alteraciones de ondas e intervalos).
Ritmo Cardiaco: Lo primero que has de mirar es si los QRS del Electrocardiograma son rítmicos o no. ¿Cómo saberlo? Mirando que la distancia entre los QRS sea similar, en caso de duda, asegurarte usando un compás o una regla.
Después hay que valorar si el Electrocardiograma está en Ritmo Sinusal. Para ello debemos determinar si cada ciclo cardiaco tiene una onda P producida por el Nodo Sinusal (ver Ritmo Sinusal) seguida siempre de un complejo QRS.
Si todo esto se cumple podemos decir que el Electrocardiograma es rítmico y está enRitmo Sinusal (Ver Ritmo Cardiaco).
Frecuencia Cardiaca: En todo Electrocardiograma es necesario determinar la Frecuencia Cardiaca. En el artículo Cálculo de la Frecuencia Cardiaca te explicamos como calcularla e incluso te proporcionamos una Calculadora de Frecuencia Cardiaca para facilitarte el trabajo.
Intervalo PR e Intervalo QT (corregido): Deberás medir el intervalo PR (normal entre 0.12 seg y 0.20 seg) y el intervalo QT. Este último varía en dependencia de la Frecuencia Cardiaca, por lo que se deberá ajustar a la misma con una fórmula que te facilitamos. El intervalo QT corregido o QTc es normal entre 350 ms y 450ms (Ver Intervalo PR y QT).
Eje Eléctrico Cardiaco: Es uno de los pasos del análisis del Electrocardiograma que más trabajo suele costar. Un método seguro y rápido para saber si es normal, es que las derivaciones D1 y aVF sean positivas (Ver Cálculo del Eje Cardiaco).
Alteraciones del Segmento ST: Ahora toca mirar el segmento ST. Esa línea tan temida que nos avisa de Cardiopatía Isquémica.
El segmento ST es la línea entre el final del complejo QRS y el inicio de la onda T. Debe ser isoeléctrico y para estar seguro si está descendido o elevado se deberá comparar con el segmento PR o en caso de duda, con el segmento TP (entre la onda T del latido previo y la onda P del latido analizado) (Ver Alteraciones del Segmento ST).
Valorar todas las ondas e intervalos: Para finalizar el análisis se ha de valorar cada una de las ondas e intervalos del Electrocardiograma que no hayamos valorado previamente. Por ejemplo, un Bloqueo de Rama, alteraciones de la onda P, presencia de onda Q patológica, o alteraciones de la onda T. (Ver Alteraciones de ondas e intervalos).
Cómo informar un Electrocardiograma
Siguiendo estos pasos serás capaz de leer un Electrocardiograma. Pero falta organizar todos los datos obtenidos para informar el Electrocardiograma. Por ejemplo:
Electrocardiograma rítmico, en Ritmo Sinusal, con Frecuencia Cardiaca de 80 lpm. Intervalos PR y QT normales, con Eje normal a 45º, sin alteraciones del segmento ST o de las demás ondas e intervalos.
Este es un informe completo. Pero si quieres informar un Electrocardiograma con más detalles, podrías extenderte en cada una de las ondas, segmentos e intervalos. Por ejemplo:
Electrocardiograma rítmico, en Ritmo Sinusal, con Frecuencia Cardiaca de 80 lpm, Onda P positiva en todas las derivaciones menos en aVR, seguidas de QRS estrecho con Eje Cardiaco normal a 45º. Intervalo PR normal, de 0.15 segundos. QT corregido normal de 400 ms, Segmento ST isoeléctrico, sin alteraciones significativas, Onda T positiva en todas las derivaciones excepto en aVR. No presencia de onda Q patológica.
Esperamos haberte servido de ayuda para leer un Electrocardiograma. Si haces click en Siguiente, pasaremos a explicar con más detalle el análisis del Ritmo Cardiaco.
Siguiendo estos pasos serás capaz de leer un Electrocardiograma. Pero falta organizar todos los datos obtenidos para informar el Electrocardiograma. Por ejemplo:
Electrocardiograma rítmico, en Ritmo Sinusal, con Frecuencia Cardiaca de 80 lpm. Intervalos PR y QT normales, con Eje normal a 45º, sin alteraciones del segmento ST o de las demás ondas e intervalos.
Este es un informe completo. Pero si quieres informar un Electrocardiograma con más detalles, podrías extenderte en cada una de las ondas, segmentos e intervalos. Por ejemplo:
Electrocardiograma rítmico, en Ritmo Sinusal, con Frecuencia Cardiaca de 80 lpm, Onda P positiva en todas las derivaciones menos en aVR, seguidas de QRS estrecho con Eje Cardiaco normal a 45º. Intervalo PR normal, de 0.15 segundos. QT corregido normal de 400 ms, Segmento ST isoeléctrico, sin alteraciones significativas, Onda T positiva en todas las derivaciones excepto en aVR. No presencia de onda Q patológica.
Esperamos haberte servido de ayuda para leer un Electrocardiograma. Si haces click en Siguiente, pasaremos a explicar con más detalle el análisis del Ritmo Cardiaco.
Ritmo Cardiaco
Podemos definir el Ritmo Cardiaco como la sucesión de los latidos del corazón. En el caso del Electrocardiograma hablaríamos de la sucesión de complejos QRS en el tiempo que dura el mismo.
El Ritmo Cardiaco habitualmente es regular y con frecuencia cardiaca dentro de la normalidad (entre 60 lpm y 100 lpm), aunque determinadas enfermedades (ver arritmias) pueden provocar que el Ritmo Cardiaco sea irregular, demasiado rápido o demasiado lento.
Ritmo Cardiaco Regular
El primer paso del análisis del Ritmo Cardiaco es determinar si es regular o irregular. Para ello debemos medir la distancia entre R y R (Intervalo RR) de dos latidos consecutivos. Si el Ritmo es regular esta distancia es similar de un latido a otro.
Normalmente podemos estimar si el ritmo cardiaco es regular con solo mirarlo, pero, en caso de duda, puedes medirlo con un compás o una regla.
Ritmo Cardiaco Irregular. Nótense los diferentes intervalos RR.
Ritmo Sinusal
El Ritmo Sinusal es el ritmo normal del corazón. Es producido por la estimulación desde el Nodo Sinusal de ambas Aurículas, pasando por el nodo AV y posterior conducción a ventrículos por el Haz de His y ramas siguientes (Ver Sistema de Conducción).
Conducción cardiaca y representación en el EKG
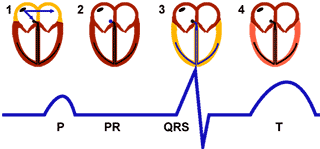
- 1- Estimulación Sinusal y despolarización auricular (Onda P)
- 2- Retraso del estímulo a su paso por el nodo AV (Segmento PR)
- 3- Despolarización Ventricular (QRS)
- 4- Repolarización Ventricular (Onda T)
Para determinar si un electrocardiograma está en Ritmo Sinusal debe tener las siguientes características:
- Onda P positiva en derivaciones inferiores (II, III y aVF) y precordiales de V2 a V6, negativa en aVR, y con frecuencia, isobifásica en V1.
- Cada Onda P debe ir seguida de un QRS.
- El intervalo RR debe ser constante.
- El intervalo PR debe ser igual o mayor de 0,12 segundos.
- La Frecuencia Cardiaca debe estar entre 60 y 100 latidos por minuto.
Resumiendo: Si presenta una onda P sinusal, seguida siempre de un QRS, con intervalo PR y frecuencia cardiaca normal, podremos informar que el electrocardiograma está en Ritmo Sinusal.
Taquicardia y Bradicardia Sinusal
Cuando la frecuencia cardiaca supera los 100 lpm, la denominamos Taquicardia y cuando es menor de 60 lpm, a denominamos Bradicardia.
Taquicardia Sinusal:
El Electrocardiograma cumple todas las características descritas para el Ritmo Sinusal pero la frecuencia es mayor de 100 lpm.
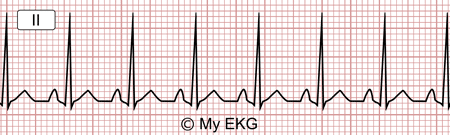
Taquicardia Sinusal a 136 lpm
La Taquicardia Sinusal normalmente no traduce una afectación cardiológica, aparece en personas normales con la actividad física. También aparece secundaria a enfermedades que requieran un mayor consumo de oxígeno del organismo, como infecciones, shock,infarto de miocardio.
Bradicardia Sinusal:
El electrocardiograma cumple todas las características del Ritmo Sinusal, pero la frecuencia cardiaca es menor de 60 lpm.
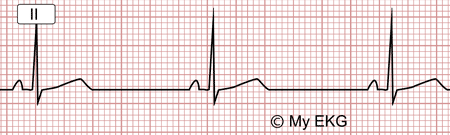
Bradicardia Sinusal a 48 lpm
La bradicardia Sinusal no significa siempre patología cardiaca. Es frecuente en los deportistas y en pacientes con tratamiento con fármacos que enlentecen la Frecuencia Cardiaca (Betabloqueantes, Antiarrítmicos).
Cuando la Bradicardia Sinusal presenta frecuencias muy bajas (menores de 40 lpm) o es sintomática (mareos, síncopes o episodios presincopales), sin tratamiento que la justifique, se deberá descartar Enfermedad del Nodo Sinusalu otras bradiarritmias.
Otros tipos de ritmos
Las Arritmias Cardiacas son trastornos del ritmo cardiaco que, en la mayoría de los casos, difiere del Ritmo Sinusal. A continuación tienes una lista de las más frecuentes. Si deseas más información sobre cualquiera de ellas puedes pulsar en su nombre e ir a la página correspondiente.
Bradiarritmias
- Bradiarritmias del Nodo Sinusal: Arritmia Sinusal, Pausa Sinusal, Bloqueo Sinoauricular, Síndrome Bradicardia-Taquicardia.
- Bloqueo Aurículo-Ventriculares: Bloqueo AV de 1er grado; de 2º grado, Mobitz I (fenómeno de Wenckebach); Bloqueo AV de 2º grado, Mobitz II; Bloqueo AV de 3er grado.
Taquiarritmias
- Flutter Auricular y Fibrilación Auricular .
- Taquicardias Supraventriculares: Taquicardia Sinusal Inapropiada, Taquicardia Auricular, Taquicardia de la Unión AV o Intranodal.
- Síndromes de Preexitación: Síndrome de Wolff-Parkinson-White, Síndrome de Lown–Ganong–Levine.
- Arritmias Ventriculares: Extrasistolia Ventricular, Taquicardia Ventricular, Fibrilación Ventricular.
Esperamos haberte servido de ayuda en el análisis del Ritmo Cardiaco. Si pulsas abajo, en Siguiente, pasaremos a explicar cómo calcular la Frecuencia Cardiaca en un Electrocardiograma.
Cálculo de Frecuencia Cardiaca
Calcular la Frecuencia Cardiaca de un Electrocardiograma (EKG o ECG), reviste gran importancia diagnóstica. Determinar una taquicardia o bradicardia, nos puede hacer sospechar determinadas patologías y la severidad de las mismas.
La forma más fácil de calcular la Frecuencia Cardiaca es: ...Mirar el valor del análisis automático de la mayoría de los Electrocardiogramas.
¿Broma? No, muchas veces ese valor de Frecuencia Cardiaca es real, y nos acelera el proceso diagnóstico
De todas maneras todo profesional debe conocer los diferentes métodos para calcular la Frecuencia Cardiaca, pues no siempre el análisis automático es real o hay equipos de Electrocardiogramas que no aportan el valor de la Frecuencia Cardiaca.
300, Número Mágico de la Frecuencia Cardiaca
En un Electrocardiograma normal, por cada segundo, hay cinco cuadros grandes, y en un minuto, 300 cuadros grandes (Ver características del papel de EKG). Sabiendo esto, podemos calcular la Frecuencia Cardiaca midiendo el intervalo RR, siempre que el ritmo sea regular.
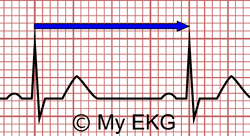
Frecuencia Cardiaca: 4 Cuadros grandes = 75 lpm
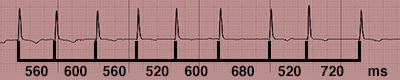
Localizamos en el EKG (ECG) una onda R que coincida con una línea gruesa, contamos la cantidad de cuadros grandes que hay hasta la siguiente onda R, y dividimos 300 entre el número de cuadros grandes y ya está.
Ejemplo: Si entre dos ondas R hay un cuadrado: 300 lpm, dos cuadrados: 150 lpm, tres: 100 lpm, cuatro… ¿Cómo lo has sabido?: 75 lpm.
¿Y si no coinciden la segunda R?
El ejemplo anterior era muy fácil, pero no siempre es así.
Sabemos que en un Electrocardiograma, normalmente, la segunda onda R no coincide exactamente con otra línea gruesa. La solución es un poco más engorrosa, pero simple:
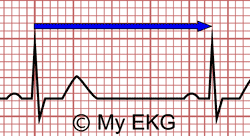
Frecuencia Cardiaca: 4 Cuadros grandes + 3 Cuadros chicos = 65 lpm
Dividimos nuevamente 300, pero esta vez, le sumamos al número de los cuadros grandes 0,2 por cada cuadrito chico y voilá
Ejemplo: La distancia entre dos ondas R es de 4 cuadrados y 3 cuadritos, pues dividimos 300 entre 4,6. Resultado: 65 lpm.
Prueba nuestra: Calculadora de Frecuencia Cardiaca.
Frecuencia Cardiaca en el Ritmo Irregular
Las opciones anteriores sólo son válidas si el ritmo es regular. Entonces...
¿Cómo calcular la Frecuencia Cardiaca si el ritmo es irregular? En Arritmias como laFibrilación Auricular, por ejemplo.
Puede que sea aún más fácil. ¿Recuerdas cuando contabas con los dedos? Es algo parecido.
Habitualmente los Electrocardiogramas registran 10 segundos, por lo que sólo hay que contar todos los QRS y multiplicarlos por 6.
Si el EKG (ECG) no midiera 10 segundos, o no sabes cuanto mide: Cuentas 30 cuadros grandes, que son 6 segundos, multiplicas el número de QRS por 10 y ya tienes la Frecuencia Cardiaca (aproximadamente).
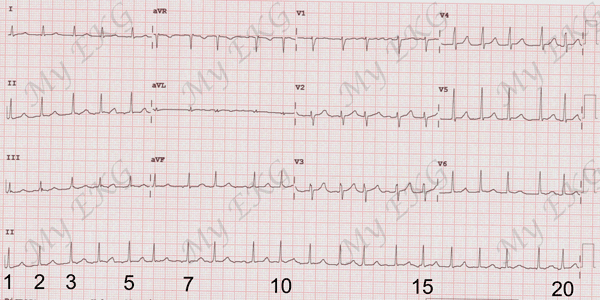
Frecuencia Cardiaca: 11 Complejos QRS x 10 = 110 lpm
Ejemplo: Cuentas los QRS en 30 cuadros grandes (6 segundos) y los multiplicas por 10 para calcular la Frecuencia Cardiaca: 11 complejos * 10= 110 lpm aproximadamente.
Esperamos haberte servido de ayuda en cómo calcular la Frecuencia Cardiaca. Si pulsas abajo, donde dice Siguiente, pasaremos a explicar cómo valorar los Intervalos PR y QT del Electrocardiograma.
Recuerda: Antes de salir, prueba nuestra Calculadora de Frecuencia Cardiaca.
Intervalo PR e Intervalo QT
Cálculo de Intervalo PR
El intervalo PR se mide desde el comienzo de la onda P hasta el comienzo de la onda Q o la Onda R del complejo QRS. Eléctricamente hablando, incluye la despolarización auricular y el retraso fisiológico del estímulo a su paso por el nodo Aurículo-Ventricular
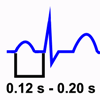
Intervalo PR normal: La medida normal del intervalo PR es mayor de 0.12 y menor de 0.20 seg, o lo que es lo mismo 120-200 ms.
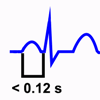
Intervalo PR corto: Cuando el intervalo PR es menor de 0.12 seg. Significa conducción Aurículo-Ventricular acelerada. El ejemplo más claro es el Síndrome de Wolff-Parkinson-White.
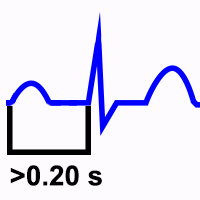
Intervalo PR largo: Cuando el intervalo PR es mayor de 0.20 seg. Significa conducción Aurículo-Ventricular enlentecida. Es frecuente en los trastornos del Nodo Aurículo-Ventricular.
Cálculo del Intervalo QT
El intervalo QT representa la sístole eléctrica ventricular o, lo que es lo mismo, el conjunto de la despolarización y la repolarización ventricular. Se mide desde el comienzo delcomplejo QRS hasta el final de la Onda T.
El intervalo QT varía con la frecuencia cardiaca, por lo que para determinar si su valor es normal, debe corregirse de acuerdo con la Frecuencia Cardiaca.
El intervalo QT corregido, es el que, teóricamente, un paciente tendría a 60 lpm. Para calcularlo se utiliza la fórmula de Bazett.
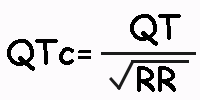
Intervalo QT alargado
Son patológicos los intervalos QT corregidos mayores de 460 ms en menores de 15 años, 450 ms en varones adultos y los 470 ms en mujeres adultas.
Intervalo QT corto
Los criterios diagnósticos de Síndrome de QT corto no están del todo definidos, por ser una entidad nueva (descrita en el año 2000).
Se suele aceptar un intervalo QT corregido menor de 340 ms, como patológico.
Valoración del Segmento ST
Segmento ST normal
El segmento ST, en condiciones normales, es plano o isoeléctrico, aunque puede presentar pequeña variaciones menores de 0.5 mm.
Para valorar su desplazamiento se utiliza como referencia el segmento entre la T del latido previo y la P del latido analizado (segmento TP previo), en caso de que este no sea isoeléctrico se utiliza el segmento PR (ver diferencias entre intervalo y segmento) del latido.
Elevación o Descenso del ST dentro de la normalidad
En determinados casos se pueden observar variaciones del segmento ST sin que esto signifique alteración cardiológica.
Elevación del segmento ST dentro de la normalidad: Un ligero ascenso del ST (1 a 1.5 mm), ligeramente convexo, con morfología normal, en precordiales derechas, se puede ver en personas sanas.
En la vagotonía y la repolarización precoz se puede presentar un ascenso del ST de 1 a 3mm, convexo, sobretodo en precordiales.
Descenso del ST dentro de la normalidad: Se suele ver durante el esfuerzo físico y suelen presentar un ascenso rápido cruzando la línea isoeléctrica rápidamente (pendiente ascendente).
Alteraciones del ST en la Cardiopatía Isquémica
La Cardiopatía Isquémica es la causa más frecuente de elevación o descenso del Segmento ST.
Cuando una región del corazón sufre isquemia persistente, se genera una imagen de lesión en el EKG (ECG), observándose variación del segmento ST, ya sea un ascenso o un descenso del mismo, dependiendo del grado de oclusión de la arteria coronaria (verSíndromes Coronarios Agudos).
Ascenso del Segmento ST en la Cardiopatía isquémica
La elevación aguda del Segmento ST en el Electrocardiograma, es uno de los signos más tempranos del infarto agudo del miocardio y generalmente está relacionado con la oclusión aguda y completa de una arteria coronaria.
Para realizar el diagnóstico de Infarto de Miocardio con Elevación del ST (STEMI en inglés) este ascenso debe ser persistente y al menos en dos derivaciones contiguas.
Electrocardiograma con ascenso o elevación del Segmento ST
Descenso del Segmento ST en la cardiopatía isquémica
El descenso del segmento ST de forma aguda, es un signo de daño miocárdico, al igual que la elevación.
Generalmente se correlaciona con una oclusión incompleta de una arteria coronaria (verSCASEST). Al igual que en la elevación, el descenso del segmento ST debe estar presente en al menos dos derivaciones contiguas.
Puede ser transitorio (en los cuadros de Angina) o persistente, y es un signo de alteración durante la Prueba de Esfuerzo. También aparece como imagen recíproca o especular en las derivaciones no afectadas por un Infarto con elevación del ST.
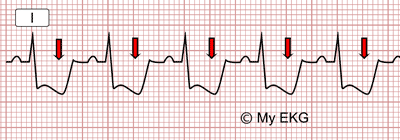
Electrocardiograma con descenso del Segmento ST
Imágenes especulares o recíprocas
Durante un Infarto de Miocardio con Elevación del ST (IAMEST), aparecen derivacionescon ascenso del ST y derivaciones con descenso del segmento ST en el mismo EKG (ECG). A esto se le denomina imágenes especulares o recíprocas.
Las derivaciones que presentan descenso del ST son derivaciones no afectadas por la oclusión coronaria, solamente reproducen la elevación del segmento ST como si estuviesen frente a un espejo, de ahí el nombre de imágenes especulares.
Importante remarcar que, en un Electrocardiograma que presente derivaciones con ascenso y descenso del ST, las derivaciones con elevación del ST son las que reflejan el daño miocárdico, por tanto son las que marcan la localización y extensión del infarto.
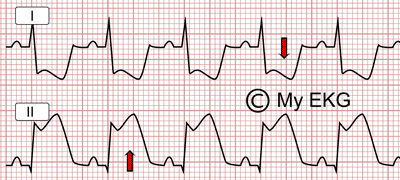
Ascenso del ST en derivaciones inferiores (II) con descenso del Segmento ST especular en derivaciones laterales (I)
Otras causas de elevación del segmento ST
- Repolarización Precoz: Elevación del ST cóncavo con presencia de Onda J o empastamiento final del QRS (ver Repolarización Precoz).
- Pericarditis aguda: En su fase precoz, puede tener un ascenso del ST cóncavo, en casi todas las derivaciones (excepto aVR), con descenso del segmento PR generalizado (ver Pericarditis Aguda).
- Hiperpotasemia: Normalmente es ligero y se acompaña de onda T alta y picuda que es lo más frecuente (ver Hiperpotasemia).
- Aneurisma Ventricular: Se observa como una elevación del Segmento ST que persiste semanas después de un Infarto.
- Secundaria a cambios en la repolarización:
- Hipotermia.
- Síndrome de Brugada: Elevación del ST en derivaciones derechas (V1-V3) mayor de 2 mm (excepto en el patrón Tipo 3) con un morfología característica (ver Síndrome de Brugada).
Esperamos haberte servido de ayuda en valorar las Alteraciones del Segmento ST. Continúa con nosotros leyendo las Alteraciones de las ondas e Intervalos del Electrocardiograma.
Alteraciones de Ondas e Intervalos
Tras haber ido paso por paso, determinando el ritmo, calculando la frecuencia, valorando si los intervalos PR y QT son normales o no y descartando alteraciones en el segmento ST, sólo nos queda describir cualquier tipo de alteraciones no incluidas dentro de lo antes descrito.
Por ejemplo, una P picuda, un bloqueo de rama, presencia de onda Q o alteraciones de la onda T.
Para evitar pasar por alto algún detalle, te recomendamos seguir una metodología sencilla. Ir analizando onda por onda, para determinar cualquier alteración. ¿Parece engorroso? para nada, con un poco de experiencia podrás determinar de un vistazo si un electrocardiograma es normal o no.
Te haremos un pequeño resumen de las alteraciones que se pueden encontrar. Te recordamos que los detalles de las Ondas del EKG y los Intervalos del EKG normales están descritos en sus propios artículos en Generalidades del Electrocardiograma.
Onda P
Crecimiento auricular derecho: Se caracteriza por una Onda P alta (mayor de 2.5mm), picuda y de duración normal (menor de 2.5mm), esta onda se suele llamar P pulmonale. En V1, donde la onda P normalmente es isobifásica, es típico observar un predominio de la parte inicial positiva.
Crecimiento auricular izquierdo: Se caracteriza por una onda P ancha (mayor de 2.5mm), es clásico que presente una muesca en la parte superior de la onda, lo que le da a la P una morfología de m, esta onda se le suele llamar P mitrale. En V1 hay un predominio de la parte final negativa.
Crecimiento de ambas aurículas: Se caracteriza por una onda P ancha (mayor de 2.5mm) y aumentada de tamaño sobre todo su parte inicial.
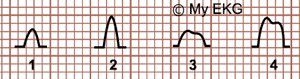
Onda P en el Crecimiento Auricular
1- Aurículas Normales. 2- Crecimiento de Aurícula Derecha.
3- Crecimiento de Aurícula Izquierda. 4- Crecimiento de ambas aurículas.
1- Aurículas Normales. 2- Crecimiento de Aurícula Derecha.
3- Crecimiento de Aurícula Izquierda. 4- Crecimiento de ambas aurículas.
Onda P Ectópica: Cuando el estímulo incial se produce en algun Foco Auricular distinto del Nodo Sinusal, se denomina Ectopia Auricular. Si estos estímulos son aislados e intercalados en el Ritmo Sinusal, se les denominan Extrasístoles Auriculares, de mantenerse y susituir al Ritmo Sinusal, se produce un Ritmo Auricular ectópico.
Las Ondas P ectópicas presentan una morfología diferente a las sinusales, se reconocen por ser negativas en derivaciones donde la onda P suele ser positiva (inferiores, laterales o V2-V6). Si el foco auricular está cercano al nodo AV el intervalo PR puede ser menor que en el Ritmo Sinusal.
En niños se pueden observar Extrasístoles Auriculares frecuentes e incluso alternancia de ondas P sinusales con ondas P ectópicas (Marcapasos auricular migratorio), sin que sea considerado patológico (ver Electrocardiograma Pediátrico).
Flutter Auricular: En el Flutter auricular las ondas P desaparecen, pues la actividad auricular normal no existe, al ser sustituida por un circuito de macrorreentrada en las aurículas, con FC muy elevadas.
Esta actividad provoca las ondas F del Flutter Auricular, también llamadas "en diente de sierra", por su morfología en las derivaciones donde son negativas (Ver Flutter Auricular).
Onda Q
Una onda Q patológica suele aparecer en la evolución natural de un IAMEST y se asocia anecrosis de las zonas afectadas. Pero, ¿cuándo es patológica una onda Q?
Onda Q patológica
- En derivaciones periféricas si es mayor de 0.04 seg de ancho, mayor de 2 mm de profundidad o más de un 25% de la onda R.
- Si se observa en V1-V3 (no suele estar presenta en estas derivaciones).
- En V4-V6 si es mayor de 0.04seg de ancho, mayor de 2mm de profundidad o más de un 15% de la onda R 1.
Puede haber onda Q en III y aVL en corazones normales
Dentro de las alteraciones del QRS, las más frecuentes son los Bloqueos de Rama, que generan un ensanchamiento del QRS.
Bloqueo de Rama Derecha del Haz de His: El QRS es ancho (mayor de 0.12 seg), con morfología de rSR' en V1 y qRS en V6, T negativa en V1 y positiva en V6. Ver más...
- Bloqueo incompleto de Rama Derecha: El QRS tiene una duración normal (menor de 0.12 seg), se observa una morfología de rSr'.
Bloqueo de Rama Izquierda del Haz de His: El QRS es ancho (mayor de .012 seg), conmorfología de QS o rS en V1 y R grande y con empastamiento en V6, T negativa en V5-V6 y eje cardiaco a la izquierda. Ver más...
Hemibloqueos Anterior y Posterior: No generan ensanchamiento del QRS. Su principal alteración en el Electrocardiograma son las desviaciones del eje, a la izquierda en el caso del Hemibloqueo Anterior y a la Derecha en el Caso del Hemibloqueo posterior. Ver más...
Onda T
Cardiopatía isquémica:
Infarto Agudo con Elevación del ST (IAMEST):
- En la fase hiperaguda se puede observar una T alta, picuda y simétrica, sobre todo en corazones que no han sufrido isquemia importante previa (Ver Isquemia Subendocárdica).
- La onda T se vuelve negativa poco después de la aparición de la Onda Q, coincidiendo con la desaparición del ascenso del Segmento ST (Ver Isquemia Subepicárdica).
- En algunos pacientes, la onda T continúa siendo negativa meses después de haber sufrido un infarto, normalmente en las mismas derivaciones que la onda Q.
Síndrome Coronario Agudo sin Elevación del ST (SCASEST):
- La aparición de una onda T aplanada o negativa excepto en aVR (aunque puede haber T negativas normales en III, aVF y V1), debe ser considera signo deCardiopatía Isquémica.
- Puede aparecer una onda T negativa durante la prueba de esfuerzo acompañando al descenso del ST.
Otras causas de onda T altas:
- Hiperpotasemia
- Repolarización Precoz
- Pericarditis aguda
- Variante de la normalidad (deportistas, vagotonías)
- Alcoholismo
- Accidente cerebrovascular 1
Otras causas de onda T aplanadas o negativas:
- Hipopotasemia
- Cor Pulmonale y Tromboembolismo pulmonar
- Pericarditis aguda fase 2 y 3
- Alcoholismo
- Miocarditis y Miocardiopatías
- Variante de la normalidad (deportistas, vagotonías)
- Hipertrofia Ventricular izquierda
- Bloqueos de Rama, Marcapasos, Wolff-Parkinson-White
- Postaquicardia
Como actúan los anticonceptivos .
Para entender cómo actúan los anticonceptivos, es importante saber lo que ocurre durante la reproducción. La mujer tiene dos ovarios, uno en cada lado del útero. Todos los meses, uno de los ovarios libera un óvulo en una trompa de Falopio. Esto se denomina ovulación. En la mayoría de las mujeres, la ovulación ocurre aproximadamente 12 a 14 días antes del comienzo del período menstrual.
Una mujer puede quedar embarazada si tiene relaciones sexuales durante el período de ovulación. Durante las relaciones sexuales, el hombre eyacula espermatozoides dentro de la vagina. Los espermatozoides viajan hacia arriba por el cuello uterino y entran en las trompas de Falopio.
Si un espermatozoide encuentra a un óvulo en una trompa de Falopio, se produce la fertilización (consulte la figura). El óvulo fertilizado se traslada entonces por la trompa de Falopio al útero y se adhiere ahí para desarrollarse en el endometrio (el revestimiento del útero).
Los métodos anticonceptivos actúan de varias maneras. Podrían:
Bloquear a los espermatozoides para que no lleguen al óvulo.
Eliminar o dañar al espermatozoide.
No permitir que los óvulos se liberen todos los meses.
Cambiar el revestimiento del útero para que el óvulo fertilizado no se adhiera a éste.
Aumentar el grosor del moco del cuello uterino para evitar que los espermatozoides pasen libremente a través de él .

Protéjase
Puede reducir el riesgo de contraer una enfermedad venérea, incluyendo el VIH, si:
Conoce a su pareja. No sólo su propio comportamiento la pone en peligro de contraer una infección, sino que el comportamiento de su pareja es importante también. Pregúntele sobre su historial sexual y si ha usado drogas intravenosas (i.v.).
Limite sus parejas sexuales. Cuantas más parejas tengan usted o sus parejas, mayor será el riesgo de contraer una enfermedad venérea.
Use un condón de látex. El uso adecuado de un condón la protege a usted y su pareja de contraer la infección de una enfermedad venérea.
Evite prácticas sexuales arriesgadas. Los actos sexuales que desgarran o rompen la piel o las membranas mucosas aumentan el riesgo de contraer una enfermedad venérea. Incluso rasguños pequeños que no sangran pueden permitir la entrada y salida de gérmenes. El sexo anal conlleva un riesgo alto porque los tejidos del área del recto se desgarran fácilmente. El sexo oral también es arriesgado.
La selección del método.
Hay varios tipos de anticonceptivos, como los métodos de barrera, los hormonales, los dispositivos intrauterinos (IUD), la determinación de fertilidad y la esterilización. Las parejas podrían encontrar que algunos métodos anticonceptivos cumplen mejor con sus necesidades que otros. A continuación señalamos algunos factores que debe considerar al elegir un método:
La eficacia del método y sus efectos secundarios
La probabilidad de que lo use según las indicaciones
Su edad y estado general de salud
La frecuencia con que tiene relaciones sexuales
La necesidad de una receta médica
La opción de tener hijos posteriormente
La protección que confiere contra las enfermedades venéreas
Algunos tipos de anticonceptivos también ofrecen otros beneficios para la salud. Hable sobre las ventajas y desventajas de cada método con su médico para que pueda elegir el mejor para usted.
Eficacia
La mayoría de las mujeres cree que el factor más importante de un método anticonceptivo es la medida en que protege contra un embarazo. Todos los métodos tienen una probabilidad de fracasar. Cuando un método se usa siempre correctamente, la tasa de ineficiencia es menor. La tabla en el Apéndice enumera los distintos tipos de métodos anticonceptivos, la incidencia típica de embarazo y los posibles efectos secundarios de cada uno.
Necesidades especiales
Elegir un tipo de anticonceptivo es más complicado para las mujeres con necesidades especiales. A veces, esto tiene que ver con la etapa reproductora en que se encuentre la mujer, es decir, si es adolescente, está lactando o se encuentra en la perimenopausia, por ejemplo. Algunas mujeres tienen enfermedades crónicas que hay que tener en cuenta. Las mujeres con discapacidades también enfrentan desafíos. Hable con su médico para determinar cuál es el método adecuado en su caso.
La "tasa de ineficiencia" de cada método es el número de mujeres que quedaría embarazada si 100 mujeres usaran el método durante un año. Por ejemplo, la tasa de ineficiencia del dispositivo intrauterino (IUD) es aproximadamente 1%. Esto significa que aproximadamente 1 mujer de cada 100 podría quedar embarazada al año al usar este método. Los condones tienen una tasa de ineficiencia de alrededor del 15%, lo que significa que 15 mujeres de cada 100 podrían quedar embarazadas al año al usar este método. Sin usar ningún tipo de método durante un año, aproximadamente 85 mujeres de cada 100 podrían quedar embarazadas.
Es posible usar más de un tipo de anticonceptivo a la vez, por ejemplo, píldoras anticonceptivas y condones. ésta es una de las mejores maneras de evitar un embarazo y contraer una enfermedad venérea. Si se rompe el condón, o si no se usó un método anticonceptivo, los anticonceptivos de emergencia son una opción.
Es posible usar más de un tipo de anticonceptivo a la vez, por ejemplo, píldoras anticonceptivas y condones. ésta es una de las mejores maneras de evitar un embarazo y contraer una enfermedad venérea. Si se rompe el condón, o si no se usó un método anticonceptivo, los anticonceptivos de emergencia son una opción.
Métodos de barrera
Anticonceptivo de emergencia
Si una mujer tiene relaciones sexuales sin usar un método anticonceptivo, o si cree que su método no funcionó (por ejemplo, el condón se salió o rompió), podría usar un anticonceptivo de emergencia. El anticonceptivo de emergencia reduce el riesgo de que ocurra un embarazo. Hay dos tipos de anticonceptivos de emergencia disponibles en los Estados Unidos: el Plan B y el dispositivo intrauterino (IUD).
El Plan B son dos píldoras que se adquieren con receta, como las píldoras anticonceptivas, y se toman con 12 horas de diferencia. Es necesario tomarlas dentro de las primeras 120 horas (5 días) del acto sexual sin protección. La eficacia de este método de evitar un embarazo es de un 75 a 89%. El Plan B por lo general es eficaz para evitar la ovulación. El Plan B no funciona si ya está embarazada y no afectará un embarazo que haya comenzado.
Si tiene 18 años en adelante, el Plan B puede adquirirse en una farmacia sin receta médica. Si tiene menos de18 años, es necesario tener una receta para adquirirlo. Llame al consultorio de su médico o vaya a una clínica de planificación familiar o a la sala de emergencias de un hospital. Si necesita encontrar un médico para obtener una receta, llame a la Línea Directa de Anticonceptivos de Emergencia (888-NOT-2-LATE).
Algunos médicos le podrían dar una receta del Plan B por adelantado. De esta manera la tendrá a la mano si la necesita. Mientras más pronto comience el tratamiento, más eficaz será.
Si usa píldoras anticonceptivas como su método regular anticonceptivo, puede tomar una cantidad determinada de píldoras como anticonceptivo de emergencia. La cantidad es distinta para cada tipo de píldora. Pregúntele al médico o farmacéutico cuál es el número correcto para el tipo de píldora que toma.
Otra opción es la introducción de un dispositivo intrauterino (IUD) de cobre. El IUD debe introducirse dentro de los primeros 5 días del acto sexual sin protección. Este método tiene una eficacia de un 99%. Un beneficio del IUD es que puede usarse como anticonceptivo a largo plazo.
Los métodos de barrera no permiten que el espermatozoide del hombre llegue al óvulo de la mujer. Algunos tipos de métodos de barrera son los condones (masculinos y femeninos), los espermicidas, la esponja, el diafragma y, aunque no se usan comúnmente, el capuchón cervical y el Escudo de Lea. El uso de un espermicida con un método de barrera puede ayudar aun más a evitar el riesgo de que ocurra un embarazo.
Condones (preservativos).
Los condones vienen en versiones masculinas y femeninas. El condón masculino es una capa protectora delgada de látex (goma), poliuretano (plástico) o de membrana animal que lo usa el hombre sobre el pene erecto. Los condones de látex también protegen contra las enfermedades venéreas, como el VIH.
El condón femenino es un saco plástico y delgado que cubre la vagina. Se mantiene en su sitio mediante un anillo interno cerrado a la altura del cuello uterino y un anillo externo que se encuentra en la entrada de la vagina. Puede ser difícil introducir el condón femenino, por lo tanto, es más adecuado para las mujeres que no están seguras de que su pareja usará un condón masculino cada vez que tengan relaciones sexuales. El condón femenino puede introducirse hasta 8 horas antes del acto sexual y reduce el riesgo de contraer enfermedades venéreas.
Cuando se liberan los espermatozoides, éstos permanecen dentro del condón y no pasan dentro de la vagina de la mujer. Ambos tipos de condones son más eficaces cuando se usan con un espermicida.
Para que sean eficaces, los condones deben usarse cada vez que se tengan relaciones sexuales y deben colocarse correctamente (consulte el cuadro). El condón debe usarse sólo una vez y sólo uno debe usarse a la vez. El condón femenino no debe usarse con el condón masculino porque ambos tienen la probabilidad de romperse.
Espermicidas.
Los espermicidas a menudo se usan en supositorios, espumas, cremas, jaleas y películas (hojas finas que contienen espermicidas) para eliminar espermatozoides o volverlos inactivos. Antes de cada acto de relación sexual, el espermicida se coloca en la vagina cerca del cuello uterino. Algunos tipos de espermicida necesitan colocarse en la vagina antes de tener relaciones sexuales para que tengan tiempo de derretirse y activarse. Asegúrese de seguir las instrucciones proporcionadas con el producto. El uso frecuente de algunos espermicidas puede irritar el tejido de la vagina y aumentar el riesgo de contraer una enfermedad venérea.
Los espermicidas pueden usarse con todos los métodos de barrera excepto la esponja, la cual ya contiene un espermicida.
Cómo usar un condón (preservativo)
El uso adecuado de un condón la protege a usted y su pareja de contraer una enfermedad venérea y de quedar embarazada. Los lubricantes a base de agua son los únicos que pueden usarse sin riesgo con un condón. Los lubricantes con aceites o lociones, como la jalea de petróleo, el aceite de oliva o la crema, no son seguros.  El tipo más común de condón, el condón masculino, se coloca sobre el pene. También hay un condón femenino que se coloca sobre el cuello uterino.
El tipo más común de condón, el condón masculino, se coloca sobre el pene. También hay un condón femenino que se coloca sobre el cuello uterino. Para usar el condón masculino, coloque el condón enrollado sobre la punta del pene erecto. Sujete la punta del condón para que quede un pequeño espacio adicional en la punta. Desenrolle entonces el condón sobre el pene.
Inmediatamente después de la eyaculación, sujete el condón en la base del pene mientras el pene se extrae de la vagina. Tire a la basura el condón. Nunca lo use otra vez.
 Para usar un condón femenino, apriete el anillo interior entre los dedos e introdúzcalo en la vagina tan adentro como pueda. Empuje el anillo interior hacia arriba hasta que quede detrás del hueso púbico. Una pulgada, aproximadamente, del extremo abierto debe quedar fuera del cuerpo.
Para usar un condón femenino, apriete el anillo interior entre los dedos e introdúzcalo en la vagina tan adentro como pueda. Empuje el anillo interior hacia arriba hasta que quede detrás del hueso púbico. Una pulgada, aproximadamente, del extremo abierto debe quedar fuera del cuerpo. Inmediatamente después de la eyaculación, apriete y tuerza el anillo exterior y extraiga suavemente el saco. Tire a la basura el condón. Nunca lo use otra vez.
Esponja
 La esponja es un dispositivo en forma de rosca hecho de un material blando de espuma cubierto con espermicida. Para usar la esponja, es necesario humedecerla con agua. Una vez que se introduce en la vagina, cubre el cuello uterino y bloquea la entrada de los espermatozoides en el útero.
La esponja es un dispositivo en forma de rosca hecho de un material blando de espuma cubierto con espermicida. Para usar la esponja, es necesario humedecerla con agua. Una vez que se introduce en la vagina, cubre el cuello uterino y bloquea la entrada de los espermatozoides en el útero. La esponja puede introducirse durante un máximo de 24 horas antes de tener relaciones sexuales y debe permanecer introducida por lo menos durante 6 horas, pero no más de 24 horas, después del acto sexual. Durante este tiempo, puede usarse en más de un acto sexual. La esponja no debe usarse durante la menstruación.
Diafragma
El diafragma es una cúpula redonda de látex pequeña que se ajusta dentro de la vagina y cubre el cuello uterino. Se usa con un espermicida. El diafragma requiere una receta médica y la adaptación de un médico.
El diafragma puede introducirse durante un máximo de 6 horas antes de tener relaciones sexuales. Después de tener relaciones sexuales, el diafragma debe permanecer introducido durante alrededor de 6 horas, pero no más de 24 horas. Una vez que se introduce, el diafragma se queda en su lugar y, si se coloca correctamente, no es posible sentirlo.
 El diafragma no es confiable sin el uso de un espermicida. La mayoría de los espermicidas deben usarse antes de cada acto sexual, sin importar si se realizan seguidamente. El espermicida puede introducirse mientras el diagrama está todavía adentro.
El diafragma no es confiable sin el uso de un espermicida. La mayoría de los espermicidas deben usarse antes de cada acto sexual, sin importar si se realizan seguidamente. El espermicida puede introducirse mientras el diagrama está todavía adentro. Las mujeres que usan diafragmas deben practicar cómo introducirlos y extraerlos. Antes de introducir un diagrama, se debe aplicar una crema o jalea de espermicida alrededor del borde del mismo y dentro de la cúpula del diafragma. Posterior a ello, el diafragma se dobla e introduce en la vagina. Cuando se empuja hacia arriba el diafragma tanto como es posible, la parte delantera del borde debe quedar detrás del hueso púbico. Una vez que se encuentre en el lugar correcto, el cuello uterino debe quedar completamente cubierto por la cúpula de goma. Usted puede palparlo para verificar que se encuentre en el lugar adecuado. Para extraer el diafragma, tire de él suavemente usando el borde delantero.
Las mujeres que usan diafragmas deben también aprender a cuidarlos. Para lavar el diafragma, use agua con un jabón suave. Enjuague bien el jabón (ya que puede dañar la goma), séquelo y colóquelo nuevamente en su estuche. Examínelo una vez al mes para detectar la presencia de agujeros. El diafragma debe reemplazarse cada 2 años, aproximadamente.
El uso de un diafragma puede reducir el riesgo de contraer algunas enfermedades venéreas. Cuando el diafragma se usa con el condón masculino, ofrece más protección contra un embarazo y las enfermedades venéreas. El diafragma no debe usarse durante la menstruación.
Capuchón cervical
 El capuchón cervical es una cúpula pequeña y delgada hecha de látex o plástico. Se ajusta estrechamente sobre el cuello uterino y permanece en su sitio por medio de succión. Es necesario que un médico ajuste y recete el capuchón cervical.
El capuchón cervical es una cúpula pequeña y delgada hecha de látex o plástico. Se ajusta estrechamente sobre el cuello uterino y permanece en su sitio por medio de succión. Es necesario que un médico ajuste y recete el capuchón cervical. Al igual que el diafragma, el capuchón funciona mejor con un espermicida. Introducir un capuchón cervical es como introducir un diafragma. El espermicida se coloca dentro del capuchón y posteriormente éste se aprieta para introducirlo en la vagina. El capuchón luego se empuja en el cuello uterino hasta cubrirlo completamente. Antes de cada acto sexual, se debe examinar el cuello uterino para asegurarse que esté cubierto. Esto se hace presionando la cúpula del capuchón. No es necesario volver a aplicar un espermicida antes de cada acto sexual. Después de tener relaciones sexuales, el capuchón debe permanecer introducido durante 6 horas pero no más de 48 horas después de dicho acto.
El cuidado del capuchón cervical es semejante al del diafragma. Examínelo regularmente para determinar si se ha desgastado o tiene agujeros. El capuchón debe reemplazarse una vez al año. Podría ser necesario hacer ajustes al capuchón después de tener un bebé o aumentar o perder peso. El capuchón cervical puede reducir el riesgo de contraer algunas enfermedades venéreas, especialmente si se usa con un espermicida. No lo use durante la menstruación.
Escudo de Lea
 El Escudo de Lea es un aparato de silicona en forma de cúpula con un anillo para su extracción que se ajusta dentro de la vagina de la mujer y cubre el cuello uterino. Se usa con un espermicida.
El Escudo de Lea es un aparato de silicona en forma de cúpula con un anillo para su extracción que se ajusta dentro de la vagina de la mujer y cubre el cuello uterino. Se usa con un espermicida. El Escudo de Lea se proporciona en un solo tamaño y requiere receta médica. La válvula de una vía que contiene crea una succión que ayuda a que se ajuste bien sobre el cuello uterino. La válvula permite el flujo hacia afuera de secreciones sin permitir que entren espermatozoides.
El Escudo de Lea debe introducirse antes de cada acto sexual. Deberá permanecer introducido por lo menos 8 horas después del mismo, pero no durante más de 48 horas en total. Es posible volver a usarlo y es necesario lavarlo con agua y jabón entre cada uso. También debe reemplazarse cuando muestre indicios de desgaste o debilidad. El Escudo de Lea no protege contra las enfermedades venéreas.
Métodos hormonales
Con el anticonceptivo hormonal, la mujer toma hormonas semejantes a las que produce naturalmente el cuerpo. En la mayoría de los casos, estas hormonas previenen la ovulación y cambian el revestimiento del útero. Las hormonas también aumentan el grosor del moco cervical, lo que dificulta que un espermatozoide penetre el cuello uterino y llegue al útero. Los anticonceptivos hormonales se proporcionan como:
- Píldoras anticonceptivas
- Parches cutáneos
- Anillos vaginales
- Inyecciones
- Implantes
Para la mayoría de las mujeres, el riesgo de que ocurran complicaciones graves es pequeño. Sin embargo, las mujeres con ciertas enfermedades deben hablar sobre estos métodos cuidadosamente con sus médicos. Los métodos que contienen estrógeno y progesterona no se recomiendan para las mujeres mayores de 35 años que fuman cigarrillos.
Este tipo de anticonceptivo requiere una receta médica.
Píldoras anticonceptivas
 Hay muchas marcas distintas de píldoras que usan ciertas hormonas o una combinación de hormonas. Esta variedad le permite a la mujer encontrar la mejor píldora para ella.
Hay muchas marcas distintas de píldoras que usan ciertas hormonas o una combinación de hormonas. Esta variedad le permite a la mujer encontrar la mejor píldora para ella. Las píldoras combinadas contienen las hormonas estrógeno y progestina. Las píldoras anticonceptivas combinadas ofrecen beneficios para la salud de algunas mujeres. Estas píldoras protegen contra el cáncer ovárico y endometrial. Las mujeres que toman píldoras anticonceptivas tienen períodos de sangrado más breves y menos abundantes (semejantes a los de un período menstrual).
La mayoría de las píldoras vienen en paquetes de 28 pastillas. Con este tipo de píldora, es necesario tomar una a la misma hora todos los días durante 28 días. Cuando se haya tomado todas las píldoras del paquete, se comienza con un nuevo paquete el siguiente día. El sangrado ocurre durante la semana en que se toman las últimas 4 a 7 píldoras, según el tipo de píldora.
Es común omitir un período. Si esto sucede, se deben seguir tomando las píldoras. El uso de píldoras anticonceptivas durante el embarazo no aumenta el riesgo de defectos congénitos.
Si omite una píldora
Es posible que se olvide tomar una píldora de vez en cuando. Para enterarse de lo que debe hacer, lea la información que viene en su paquete de píldoras o llame a su médico o enfermera. Podría tener que usar un método anticonceptivo de respaldo (como condones) o un contraceptivo de emergencia. Si omite varias píldoras, es posible que note manchas de sangre o tenga sangrado ligero aun si toma las píldoras faltantes. Estos efectos secundarios no son dañinos. |
Los efectos secundarios comunes de la píldora son náuseas, sensibilidad en los senos y dolores de cabeza. Estos síntomas por lo general desaparecen al cabo de unos meses del uso de las píldoras. Hay una mayor probabilidad de que ocurran menos efectos secundarios si la píldora se toma a la misma hora todos los días.
Las píldoras con sólo progestina, que a veces se les llama minipíldoras, no contienen estrógeno. Este tipo de píldora es una mejor opción para las mujeres que tienen ciertos problemas de salud y no pueden tomar píldoras con estrógeno. A menudo se recomiendan para las mujeres que amamantan. Las píldoras con sólo progestina se proporcionan en paquetes de 28 pastillas. Todas las píldoras en el paquete contienen hormonas. Es importante no omitir píldoras y tomarlas a la misma hora todos los días.
Píldoras de dosis continua
El método de dosis continua (también denominado "uso prolongado") es una nueva opción disponible en las píldoras combinadas. Con este método, en lugar de tomar hormonas durante 21 días y no hacerlo durante 7 días, usted tomaría hormonas durante 84 días y no lo haría por 7 días. Esto significa que usted tendrá sólo cuatro períodos de sangrado en un año. Hay también píldoras que se proporcionan en paquetes de 28 en el que todas las píldoras son activas. Esto significa que usted no tendrá períodos. Algunas mujeres deciden tomar este tipo de píldora simplemente porque desean tener menos períodos o no tener ninguno. Para otras mujeres, este método puede ayudar con problemas de salud afectados por períodos muy fuertes, como la dismenorrea (períodos dolorosos), la endometriosis o los fibromas. Si tiene menos períodos, presentará menos síntomas. Posteriormente, la mayoría de las mujeres que toma estos tipos de píldoras no tienen períodos menstruales.
El cuerpo podría necesitar un poco de tiempo para adaptarse a los niveles constantes de hormonas. Un efecto secundario común, el sangrado intermenstrual (períodos menstruales que ocurren en momentos en que no deben presentarse), puede ocurrir de vez en cuando al comenzar a tomar estas píldoras. Con el tiempo, disminuye el número de días en que esto ocurre.
Parche cutáneo
 El parche cutáneo consiste en un parche adhesivo pequeño (1.75 pulgadas cuadradas) que se coloca en la piel para evitar que ocurra un embarazo. Con el parche, el estrógeno y la progestina se absorben a través de la piel hasta penetrar el flujo sanguíneo. El parche puede ofrecer muchos de los mismos beneficios y conlleva los mismos riesgos de las píldoras anticonceptivas combinadas. Una vez que una mujer obtiene una receta para el parche, no tiene que acudir al médico para aplicarlo ni extraerlo.
El parche cutáneo consiste en un parche adhesivo pequeño (1.75 pulgadas cuadradas) que se coloca en la piel para evitar que ocurra un embarazo. Con el parche, el estrógeno y la progestina se absorben a través de la piel hasta penetrar el flujo sanguíneo. El parche puede ofrecer muchos de los mismos beneficios y conlleva los mismos riesgos de las píldoras anticonceptivas combinadas. Una vez que una mujer obtiene una receta para el parche, no tiene que acudir al médico para aplicarlo ni extraerlo. El parche puede colocarse en las nalgas, el pecho (excepto en los senos), la parte superior de la espalda o el brazo, o en el abdomen. Debe colocarse en un lugar nuevo cada semana para evitar irritaciones.
Es necesario usar un parche nuevo cada semana para un total de 3 semanas consecutivas. Durante la cuarta semana, se suspende el uso del parche y ocurre el período menstrual. Al cabo de la cuarta semana, se coloca un parche nuevo y el ciclo se repite. Aunque el parche comienza a actuar inmediatamente, se debe usar un método anticonceptivo de respaldo, como un condón, durante la primera semana del primer ciclo. El parche podría ser menos eficaz en las mujeres que pesan más de 198 libras.
Anillo vaginal
El anillo vaginal consiste en un anillo plástico flexible que se coloca en la parte superior de la vagina. Este método libera estrógeno y progestina. El anillo puede ofrecer muchos de los mismos beneficios y conlleva los mismos riesgos de las píldoras anticonceptivas combinadas.
 El anillo permanece dentro de la vagina durante 21 días y se extrae durante 7 días. Posterior a ello, se introduce un nuevo anillo. Durante la semana que no se usa, ocurre un sangrado semejante al período menstrual. No es necesario que una mujer acuda al médico para introducir o extraer el anillo, aunque un médico debe recetarlo.
El anillo permanece dentro de la vagina durante 21 días y se extrae durante 7 días. Posterior a ello, se introduce un nuevo anillo. Durante la semana que no se usa, ocurre un sangrado semejante al período menstrual. No es necesario que una mujer acuda al médico para introducir o extraer el anillo, aunque un médico debe recetarlo. Para usar el anillo, es necesario doblarlo para introducirlo en la vagina. Eso es todo lo que hay que hacer para colocar el anillo en la posición correcta. Al cabo de 3 semanas, el anillo se extrae el mismo día de la semana y aproximadamente a la misma hora que se introdujo.
El sangrado por lo general comienza a los 2 ó 3 días de extraer el anillo. El nuevo anillo se introduce al cabo de 1 semana de haberse extraído el último.
Aunque ocurre en raras ocasiones, el anillo vaginal podría salirse de la vagina. Si ha estado fuera por más de 3 horas, se debe usar un método anticonceptivo de respaldo durante 7 días. Si el anillo vaginal se sale a menudo, podría ser necesario usar un método anticonceptivo distinto.
Los embarazos se evitan al igual que con los otros métodos hormonales. Cuando una mujer comienza a usar el anillo vaginal, debe usar un método anticonceptivo de respaldo, como un condón, durante los primeros 7 días de su uso.
Inyecciones
La inyección de acetato de medroxiprogesterona de depósito (DMPA) ofrece protección contra embarazos durante 3 meses. Este método actúa de la misma manera que los demás métodos anticonceptivos.
La inyección la administra un médico o una enfermera. Después de la primera inyección, se debe usar un método de respaldo durante los próximos 7 días. Las inyecciones pueden ser adecuadas para la gente que le resulta difícil usar métodos anticonceptivos diariamente. Las inyecciones también pueden ser adecuadas para las mujeres que no pueden usar píldoras anticonceptivas ni dispositivos intrauterinos.
 Algunas mujeres que usan este método tienen sangrado irregular. Con el tiempo, muchas mujeres dejan de sangrar completamente. Algunas mujeres también aumentan de peso con este método. Además, se ha observado una reducción en la densidad ósea de muchas mujeres y adolescentes que usan inyecciones hormonales. La densidad ósea regresa a niveles normales para la edad de la mujer cuando se suspenden las inyecciones.
Algunas mujeres que usan este método tienen sangrado irregular. Con el tiempo, muchas mujeres dejan de sangrar completamente. Algunas mujeres también aumentan de peso con este método. Además, se ha observado una reducción en la densidad ósea de muchas mujeres y adolescentes que usan inyecciones hormonales. La densidad ósea regresa a niveles normales para la edad de la mujer cuando se suspenden las inyecciones. Las inyecciones de DMPA pueden usarse en las mujeres que amamantan. Una mujer puede empezar a recibir inyecciones de DMPA después de dar a luz. Después de suspender las inyecciones de DMPA, la fertilidad regresa en unos 10 meses. Aunque para muchas mujeres, este período puede ser mucho más largo. Si una mujer sabe que desea quedar embarazada en los próximos dos años, debe usar otro método anticonceptivo.
Implante
 El implante anticonceptivo consiste en una varilla sencilla que se introduce debajo de la piel en el área superior del brazo. Este método no permite que ocurra un embarazo durante 3 años. El implante libera una progestina que actúa de modo semejante a los otros métodos anticonceptivos hormonales, es decir, previene la ovulación.
El implante anticonceptivo consiste en una varilla sencilla que se introduce debajo de la piel en el área superior del brazo. Este método no permite que ocurra un embarazo durante 3 años. El implante libera una progestina que actúa de modo semejante a los otros métodos anticonceptivos hormonales, es decir, previene la ovulación. El implante se puede introducir y extraer en el consultorio médico en sólo 5 a 10 minutos. La zona donde se colocará el implante se adormece con un anestésico local. No es necesario hacer incisiones. La mujer puede quedar embarazada al poco tiempo de extraer el implante.
El efecto secundario más común del uso del implante anticonceptivo es la presentación de sangrado irregular. Este efecto secundario por lo general desaparece en 6 a 9 meses. Algunas mujeres dejan de sangrar completamente.
Dispositivo intrauterino
El dispositivo intrauterino (IUD) consiste en un dispositivo pequeño de plástico en forma de T que se introduce y permanece en el útero para evitar que ocurra un embarazo. Hay dos tipos disponibles en los Estados Unidos: el dispositivo intrauterino hormonal y el dispositivo intrauterino de cobre. El IUD no protege contra las enfermedades venéreas.
 El IUD hormonal secreta pequeñas cantidades de la hormona progestina en el útero. Esto aumenta la densidad del moco cervical, bloqueando así el paso de espermatozoides al útero. También reduce la densidad del endometrio. Además, el IUD hormonal puede reducir la actividad de los espermatozoides y disminuir la probabilidad de que un espermatozoide y el óvulo vivan en la trompa de Falopio. Al hacerlo, evita que el óvulo fertilizado se adhiera ahí o al útero.
El IUD hormonal secreta pequeñas cantidades de la hormona progestina en el útero. Esto aumenta la densidad del moco cervical, bloqueando así el paso de espermatozoides al útero. También reduce la densidad del endometrio. Además, el IUD hormonal puede reducir la actividad de los espermatozoides y disminuir la probabilidad de que un espermatozoide y el óvulo vivan en la trompa de Falopio. Al hacerlo, evita que el óvulo fertilizado se adhiera ahí o al útero. El IUD de cobre secreta pequeñas cantidades de cobre en el útero. En la mayoría de los casos, esto puede evitar la fertilización del óvulo o, en raras ocasiones, previene la adhesión del óvulo a las paredes del útero. El cobre también evita que los espermatozoides pasen del útero a las trompas de Falopio y reduce la capacidad de los espermatozoides de fertilizar el óvulo.
El IUD hormonal tiene que reemplazarse cada 5 años. El IUD de cobre puede permanecer en el cuerpo hasta 10 años. Inmediatamente después de extraer el dispositivo intrauterino, se pierde la protección contra los embarazos. Es necesario que un médico introduzca y extraiga el dispositivo intrauterino. El procedimiento de introducción puede causar molestias, pero una vez que se coloque en su lugar, no necesitará hacer nada para evitar embarazos.
El IUD no afecta las relaciones sexuales, las actividades diarias ni la menstruación. Puede usar un tampón junto con este dispositivo. La actividad física no hace que se desprenda el dispositivo intrauterino. Le podrían pedir que regrese para un examen de rutina después de introducir un IUD.
Cada dispositivo intrauterino viene con un cordón o "cola" hecho de un hilo plástico delgado. Puede verificar la colocación del IUD introduciendo un dedo por la vagina para ubicar este cordón. Si no puede tocar el cordón, llame a su médico.
El dolor y el sangrado de la menstruación a menudo aumentan con el IUD de cobre. Las mujeres que usan dispositivos intrauterinos hormonales a menudo presentan menos dolor y sangrado durante la menstruación. Algunas mujeres que usan el IUD hormonal dejan de tener períodos menstruales completamente.
Algunas mujeres tienen cólicos leves y manchas de sangre durante las primeras semanas después de haberse introducido el dispositivo intrauterino. También pueden producirse secreciones vaginales. Estos síntomas son comunes y deben desaparecer dentro del período de un mes.
Rara vez ocurren complicaciones graves con el uso de un dispositivo intrauterino. Sin embargo, algunas mujeres presentan problemas por lo general durante o inmediatamente después de la introducción del dispositivo:
- Expulsión. El dispositivo intrauterino sale del útero y se aloja en la vagina.
- Perforación. Aunque ocurre en raras ocasiones, el dispositivo intrauterino puede perforar la pared del útero mientras se introduce.
- Infecciones. Pueden ocurrir infecciones en el útero o en las trompas de Falopio después de introducirlo. Las infecciones pueden causar la formación de tejido cicatrizante en los órganos reproductores, lo que dificulta quedar embarazada más tarde.
Determinación de la fertilidad
La determinación de fertilidad (a veces denominada planificación natural de la familia) no requiere medicamentos ni dispositivos. Hay muchos métodos para determinar la fertilidad y el éxito o fracaso de estos métodos depende de la capacidad de la mujer para:
- Reconocer las señales de ovulación
- No tener relaciones sexuales durante el período fértil, o usar otro método, como condones, durante esos momentos
Método de ovulación/moco cervical
El método de ovulación consiste en determinar los cambios en la cantidad de moco que produce el cuello uterino y cómo se percibe. Las mujeres que usan este método aprenden a reconocer los cambios que ocurren cerca del período de ovulación. Para hacerlo, la mujer examina regularmente el moco en la entrada de la vagina y evalúa los cambios ocurridos.
Inmediatamente antes de la ovulación, el moco del cuello uterino es delgado y aguado. El último día de secreción delgada y acuosa ocurre durante el momento de la ovulación. Inmediatamente después de la ovulación, el moco se vuelve más denso nuevamente. Los días ideales para tener relaciones sexuales cuando se quiere evitar un embarazo son los 10 u 11 días al final del ciclo y en los días sin secreciones (si hubiera alguno) que ocurren inmediatamente después de la menstruación.
Método síntotérmico
El método sintotérmino toma en cuenta la temperatura del cuerpo de la mujer y las señales de ovulación. Además de tomar su temperatura y examinar los cambios de moco, la mujer examina otras señales de ovulación, como el dolor o los cólicos abdominales, la presencia de manchas de sangre y cualquier cambio en la posición y firmeza del cuello uterino.
El método requiere que no tenga relaciones sexuales desde el primer día que observe señales de fertilidad (moco o sensación de humedad) hasta el tercer día después del aumento en temperatura o hasta el cuarto día después del día de mayor producción de moco.
Amenorrea de la lactancia
La amenorrea de la lactancia significa que una mujer no tiene períodos menstruales debido a los cambios hormonales que se producen al amamantar. La ovulación y menstruación por lo general no ocurren en las mujeres que amamantan y que no usan fórmula para complementar las alimentaciones. Si una mujer no ovula, no puede quedar embarazada.
Este método es más eficaz durante los primeros 6 meses de lactancia exclusiva. Su eficacia se reduce gradualmente con el tiempo. Podría ser necesario emplear un método de respaldo junto con éste. La ovulación puede ocurrir sin un período menstrual. Sin embargo, una vez que comienza la menstruación, el riesgo de embarazo aumenta considerablemente.
Esterilización
 La esterilización es un método anticonceptivo permanente. El procedimiento para las mujeres se denomina ligadura de trompas. El procedimiento para los hombres se denomina vasectomía.
La esterilización es un método anticonceptivo permanente. El procedimiento para las mujeres se denomina ligadura de trompas. El procedimiento para los hombres se denomina vasectomía. La esterilización es una decisión importante que debe tomarse con cuidado. Las mujeres y los hombres que se someten a este procedimiento deben estar seguros de que no desean tener más hijos, ahora ni en el futuro. Revertir el procedimiento requiere cirugía mayor y no siempre es eficaz. Si planea tener un procedimiento de esterilización, debe considerar la vasectomía para su pareja masculina. Es un procedimiento más simple y acarrea menos riesgos.
Esterilización de la mujer
 La ligadura de trompas se realiza bloqueando o cortando quirúrgicamente las trompas de Falopio. La esterilización no afecta el ciclo menstrual de la mujer ni su actividad sexual.
La ligadura de trompas se realiza bloqueando o cortando quirúrgicamente las trompas de Falopio. La esterilización no afecta el ciclo menstrual de la mujer ni su actividad sexual. La ligadura de trompas puede hacerse de distintas formas. Los dos métodos que se usan #más a menudo son la laparoscopia y la minilaparotomía. A través de una incisión pequeña, se cierran las trompas de Falopio atándolas, colocándoles bandas, con sujetadores, bloqueándolas, cortándolas o sellándolas con corriente eléctrica. Se usa anestesia con todos los métodos y ninguno requiere hospitalización.
Hay un método de esterilización que no requiere cirugía. En este procedimiento, se introduce un histeroscopio por el cuello uterino hasta el útero y se coloca un instrumento diminuto en forma de resorte por el histeroscopio dentro de cada trompa de Falopio. El instrumento produce la acumulación de tejido cicatrizante que bloquea las trompas y evita que los espermatozoides lleguen al óvulo. La acumulación de tejido cicatrizante tarda 3 meses en desarrollarse, por lo tanto, las mujeres deben usar otro método anticonceptivo durante este período.
Posteriormente podría ser necesario realizar un examen con rayos X para garantizar que se hayan bloqueado las trompas de Falopio. El procedimiento puede realizarse en el consultorio del médico sin anestesia.
Algunas mujeres se realizan el procedimiento de ligadura de trompas inmediatamente después de dar a luz. Esto se llama esterilización posterior al parto. Si va a tener un parto por cesárea, la esterilización puede realizarse en ese momento sin necesidad de practicar otra operación ni una hospitalización prolongada.
Necesitará autorizar los procedimientos de esterilización. El tipo de seguro médico que disponga determinará si debe esperar un cierto número de días después de firmar un formulario de consentimiento para hacerse el procedimiento.
Esterilización del hombre
La vasectomía se logra bloqueando los conductos por donde pasan los espermatozoides desde los testículos hasta el pene del hombre (conducto deferente). Esto evita la liberación de espermatozoides. Después de la vasectomía, el funcionamiento sexual del hombre no se ve afectado. El hombre puede tener una erección y eyacular.
 La vasectomía puede hacerse de distintas formas. Los conductos se atan, cortan, sujetan o sellan a través de una o dos incisiones pequeñas en la piel del escroto. Algunos médicos emplean una técnica "sin escalpelo". Este procedimiento corta el conducto deferente de la misma manera, pero en lugar de hacer una incisión, se usa un instrumento especial para perforar el escroto en un lugar. No es necesario suturar después del procedimiento. Ambos procedimientos pueden hacerse en el consultorio médico, una clínica o un hospital.
La vasectomía puede hacerse de distintas formas. Los conductos se atan, cortan, sujetan o sellan a través de una o dos incisiones pequeñas en la piel del escroto. Algunos médicos emplean una técnica "sin escalpelo". Este procedimiento corta el conducto deferente de la misma manera, pero en lugar de hacer una incisión, se usa un instrumento especial para perforar el escroto en un lugar. No es necesario suturar después del procedimiento. Ambos procedimientos pueden hacerse en el consultorio médico, una clínica o un hospital. La vasectomía no es eficaz inmediatamente. Algunos espermatozoides podrían estar todavía en los conductos. A menudo hay que esperar de 2 a 3 meses para que la vasectomía funcione. Por este motivo, la pareja debe siempre usar un método anticonceptivo hasta regresar al consultorio del médico o la clínica para contar la cifra de espermatozoides (en donde se cuenta el número de espermatozoides en una muestra de semen).
Por último...
No importa el método anticonceptivo que elija, asegúrese de saber cómo funciona, cómo usarlo y los efectos secundarios que pueden ocurrir. Aunque algunos métodos no requieren una receta médica ni acudir al médico, siempre necesita saber cómo usar correctamente el método. Un médico, una enfermera o un consejero de planificación familiar puede ayudarle. Cuantos más conocimientos tenga sobre los anticonceptivos y sus propias necesidades, más fácil será elegir el mejor método para usted.
Vasectomía
Es una cirugía para cortar los conductos deferentes, los conductos que llevan los espermatozoides de un hombre desde el escroto hasta la uretra. La uretra es el conducto que transporta los espermatozoides y la orina fuera del pene. Después de una vasectomía, los espermatozoides no pueden movilizarse fuera de los testículos.
Por lo tanto, un hombre que haya tenido una vasectomía exitosa no puede embarazar a una mujer.
 Mire éste video sobre:Vasectomía
Mire éste video sobre:Vasectomía
Por lo tanto, un hombre que haya tenido una vasectomía exitosa no puede embarazar a una mujer.
 Mire éste video sobre:Vasectomía
Mire éste video sobre:VasectomíaDescripción
La vasectomía por lo regular se realiza en el consultorio del cirujano usando anestesia local, con lo cual usted estará despierto pero no sentirá ningún dolor.- Después de rasurar y limpiar el escroto, el cirujano inyectará un anestésico en el área.
- El cirujano hará luego una pequeña incisión quirúrgica en la parte superior del escroto, ligará los conductos deferentes y los cortará por separado. El cirujano empleará puntos de sutura o una goma de piel para cerrar la herida.
- El cirujano encontrará los conductos deferentes palpando el escroto y luego inyectará un anestésico.
- Luego hará un agujero diminuto en la piel del escroto y sellará los conductos deferentes. Generalmente, el cirujano halará los conductos deferentes a través del diminuto agujero con el fin de amarrarlos y cortarlos. No se necesitarán puntos de sutura.
Por qué se realiza el procedimiento
La vasectomía puede recomendarse para hombres adultos que estén seguros de querer evitar embarazos futuros. Una vasectomía vuelve a un hombre estéril (incapaz de embarazar a una mujer).Una vasectomía no se recomienda como una forma de control de natalidad a corto plazo. El procedimiento para anular o revertir una vasectomía es una operación mucho más complicada.
La vasectomía puede ser una buena opción para los hombres que:
- Tengan una relación y ambos compañeros estén de acuerdo en que ya tienen todos los hijos que quieren y no desean o no pueden usar otras formas de control de natalidad.
- Tengan una relación y su compañera tiene problemas de salud que harían el embarazo inseguro para ella.
- Tengan una relación y uno o ambos compañeros tienen trastornos genéticos y no quieren arriesgarse a transmitírselos a sus hijos.
- Tengan una relación y un compañero esté inseguro respecto a su deseo de tener hijos en el futuro.
- Tengan una relación que sea inestable, que esté atravesando por una fase estresante o que sea en general muy difícil.
- Estén pensando hacerse operar sólo para complacer a su compañera.
- Estén confiando en engendrar hijos posteriormente guardando sus espermatozoides o anulando su vasectomía.
- Sean jóvenes y todavía tengan muchos cambios en la vida por delante.
- Sean solteros cuando quieren hacerse una vasectomía. Esto incluye a hombres que estén divorciados, viudos o separados.
- No quieran, o tengan una compañera que no quiera, ser molestados teniendo que usar otras formas de anticoncepción durante la actividad sexual.
Riesgos
No existe ningún riesgo serio para la vasectomía. El semen se examinará en los meses posteriores a la operación para verificar que no contenga espermatozoides.Como sucede con cualquier procedimiento quirúrgico, se puede presentar infección, hinchazón o dolor prolongado. El seguimiento cuidadoso de las instrucciones para el tratamiento posoperatorio reduce estos riesgos de manera significativa.
En muy raras ocasiones, los conductos deferentes pueden crecer y juntarse nuevamente. Si esto sucede, los espermatozoides se pueden mezclar con el semen, lo cual haría posible que usted embarazara a una mujer.
Antes del procedimiento
Dos semanas antes de la vasectomía, coméntele al médico respecto a todos los medicamentos, incluso los que haya comprado sin una receta, vitaminas, suplementos y hierbas que esté tomando. Posiblemente necesite reducir o dejar de tomar ácido acetilsalicílico (aspirin), ibuprofeno (Advil, Motrin ), y otros medicamentos que afectan la coagulación de la sangre durante 10 días antes de la cirugía.En el día de la cirugía, use ropa suelta y cómoda. Limpie bien su área del escroto. Tómese los medicamentos que el médico le mandó.
Lleve consigo un suspensorio escrotal a la cirugía.
Después del procedimiento
Usted debe ser capaz de regresar a la casa tan pronto como que el procedimiento termine y puede retornar a trabajar al día siguiente si no realiza trabajo físico pesado. La mayoría de los hombres regresa a trabajar al cabo de 2 a 3 días. Usted debe ser capaz de retornar a sus actividades físicas normales en 3 a 7 días. Es normal tener algo de hinchazón y hematomas en el escroto después del procedimiento, lo cual debe desaparecer en cuestión de 2 semanas.Usted debe usar un suspensorio escrotal durante 3 a 4 días después del procedimiento. Asimismo, puede usar una compresa fría para prevenir o reducir la hinchazón. Los analgésicos, como el paracetamol (Tylenol), pueden ayudar a aliviar la molestia. Puede tener relaciones sexuales tan pronto como se sienta listo, por lo regular alrededor de una semana después de la cirugía.
Pronóstico
La vasectomía no afecta la capacidad de un hombre para tener una erección o un orgasmo, o para eyacular semen. TAMPOCO previene la propagación de enfermedades de transmisión sexual (ETS).El número de espermatozoides disminuye gradualmente después de una vasectomía y, después de más o menos 3 meses, ya no hay presencia de ellos en el semen. Usted debe continuar usando un método de control de natalidad para prevenir el embarazo hasta que su muestra de semen esté totalmente libre de espermatozoides.
La mayoría de los hombres quedan satisfechos con la vasectomía y la mayoría de las parejas disfrutan el hecho de no tener que usar un método anticonceptivo.
Nombres alternativos
Cirugía de esterilización masculina; Vasectomía sin bisturí; NSVPara más información ver estos enlaces...http://familydoctor.org/online/famdoces/home/men/reproductive/195.html o también...http://veracidadinformativa.blogspot.com/2010/12/vasectomia-mitos-y-realidades.html
Vasectomía: qué puedo esperar
¿Qué es una vasectomía?
Una vasectomía es una operación que hace que un hombre no pueda volver a embarazar a una mujer. Esto involucra cortar dos tubos llamados conductos espermáticos (vasos deferentes) a ambos lados para que los espermatozoides no puedan llegar hasta el semen más.

¿Cómo se hace una vasectomía?
Una vasectomía usualmente se hace en la oficina de su médico o de forma ambulatoria en un centro quirúrgico. La operación toma más o menos media hora. Usted estará despierto durante el procedimiento. Su médico le dará un anestésico local para adormecerle el escroto.
Después de que usted no tiene sensación en el escroto el médico hará una punción muy pequeña a un lado de su escroto y halará parte de los conductos espermáticos a ese lado. Es posible que usted sienta algo de tirantez y un jalón. Una pequeña sección de los conductos espermáticos es removida. Los extremos de los conductos espermáticos serán sellados con grapas pequeñas. Luego, el médico hará lo mismo al otro lado.
La punción es tan pequeña que sana sin requerir puntos.
Después de que usted no tiene sensación en el escroto el médico hará una punción muy pequeña a un lado de su escroto y halará parte de los conductos espermáticos a ese lado. Es posible que usted sienta algo de tirantez y un jalón. Una pequeña sección de los conductos espermáticos es removida. Los extremos de los conductos espermáticos serán sellados con grapas pequeñas. Luego, el médico hará lo mismo al otro lado.
La punción es tan pequeña que sana sin requerir puntos.
¿Qué tan efectiva es la vasectomía para prevenir el embarazo?
La vasectomía puede ser el método para el control de la natalidad más seguro y efectivo. Sólo cerca de 15 de 10.000 parejas tienen un embarazo durante el primer año después de la vasectomía.
¿Existen algunas razones por las cuales no debería someterme a una vasectomía?
No hay razón alguna a menos que usted no esté absolutamente seguro de que no desea tener más hijos en el futuro. Usted puede tener que esperar para hacerse una vasectomía o puede que no pueda hacérsela si tiene una infección sobre o alrededor de los genitales o si tiene un trastorno que le ocasiona sangrado.
¿La vasectomía puede revertirse?
Algunas vasectomías pueden revertirse; es decir hacerse reversibles, pero la cirugía es costosa, usualmente no la cubre el seguro médico y debe realizarse en un hospital. A pesar de que la mayoría de los hombres pueden eyacular esperma después de revertir la cirugía, este esperma, con frecuencia, no es capaz de fertilizar un óvulo.
¿Cómo debo prepararme para la operación?
En el día de la operación traiga un suspensorio (un soporte deportivo) consigo mismo y asegúrese de que su área genital esté limpia. Su médico probablemente le dará instrucciones acerca de cómo limpiarse el área antes de llegar al consultorio. El médico puede sugerirle que lleve a alguien para que pueda manejar y llevarlo de regreso después de la cirugía.
¿Qué puedo esperar después de la operación?
Usted puede tener dolor, algo de hinchazón y formación de moretones en el área de la cirugía. Los moretones deben aclararse lentamente y desaparecer más o menos en dos semanas. Su médico le dará instrucciones que usted debe seguir después de la cirugía. Las instrucciones pueden incluir:
- Usar ropa interior que le quede justa o un soporte escrotal para apoyar el escroto.
- Usar una bolsa fría como compresa puede ayudar con el dolor y la hinchazón.
- Descanse bastante
- Limite su nivel de actividad a actividades livianas hasta que haya sanado.
Usted debe sentirse normal en un par de semanas.
¿Está bien tomar medicamentos?
No tome aspirina, ibuprofeno (nombres de marca: Advil, Motrin, Nuprin) ketoprofeno (nombre de marca: Orudis) o naproxeno (nombre de marca: Aleve) durante dos semanas antes o después de la operación. Todo esto puede hacer que su sangre se haga menos viscosa y causar un sangrado. Tome acetaminofeno (nombre de marca: Tylenol) para aliviar el dolor.
¿Cuándo puedo regresar a trabajar de nuevo?
Si usted tiene un trabajo de escritorio, espere regresar a trabajar después de un par de días. Si usted hace trabajo físico pesado, o camina o maneja bastante, hable con su médico acerca de cuándo puede regresar a trabajar.
¿Y la vasectomía va a funcionar enseguida?
No. Usted tendrá que eyacular hasta 15 ó 20 veces antes de que los espermatozoides sean eliminados de ambos conductos espermáticos (vasos deferentes). Por esta razón siga usando métodos para el control de la natalidad. Su médico le pedirá que traiga muestras de su eyaculación después de la operación. Solamente después de tener dos muestras sin espermatozoides a usted se le considerará incapaz de embarazar a una mujer. Esto puede tomar entre tres o más meses.
¿Cuáles son los riesgos de una vasectomía?
Los problemas que pueden ocurrir después de su vasectomía incluyen el sangrado, la infección y usualmente una reacción inflamatoria leve a esperma que ha podido quedar libre durante la cirugía, lo cual se conoce como un granuloma de esperma. Llame a su médico si nota cualquiera de las señas que aparecen en el cuadro de abajo. Otro riesgo es que los extremos de los vasos deferentes puedan encontrar la manera de crear una vía nueva entre sí. Esto no ocurre con mucha frecuencia. Pero si ocurre, usted podría ser capaz de causar un embarazo.
Llame a su médico si:
Llame a su médico si:
- Tiene fiebre
- Tiene hinchazón que no desaparece o que continúa empeorando.
- Tiene problema para orinar.
- Puede sentir que se le está formando un bulto en el escroto.
- Tiene sangrado de una de las incisiones que no para a pesar de haberse apretado el lugar entre dos almohadillas de gasa durante diez minutos.
¿Qué pasa con los espermatozoides?
Una vez que los espermatozoides no pueden atravesar los vasos deferentes sus testículos comienzan a producir menos esperma. Su cuerpo absorberá el esperma que ha producido.
¿La vasectomía afectará mi vida sexual?
Después de haberse recuperado de la vasectomía su vida sexual no deberá tener cambio alguno. Usted podrá eyacular casi la misma cantidad de semen que antes y no notará ningún cambio en su deseo sexual.
Hipertensión.
Es el término empleado para describir la presión arterial alta.
La presión arterial es una medición de la fuerza ejercida contra las paredes de las arterias a medida que el corazón bombea sangre a través del cuerpo.
Las lecturas de la presión arterial se miden en milímetros de mercurio (mmHg) y generalmente se dan como dos números. Por ejemplo, 120 sobre 80 (escrito como 120/80). Uno o ambos de estos números pueden estar demasiado altos.
El número superior corresponde a la presión sistólica:
La prehipertensión se puede considerar cuando:
Si usted tiene problemas cardíacos o renales, o si tuvo un accidente cerebrovascular, es posible que el médico le recomiende que su presión arterial esté incluso más baja que la de las personas que no padecen estas afecciones.
Ver también: presión arterial
La presión arterial es una medición de la fuerza ejercida contra las paredes de las arterias a medida que el corazón bombea sangre a través del cuerpo.
Las lecturas de la presión arterial se miden en milímetros de mercurio (mmHg) y generalmente se dan como dos números. Por ejemplo, 120 sobre 80 (escrito como 120/80). Uno o ambos de estos números pueden estar demasiado altos.
El número superior corresponde a la presión sistólica:
- Se considera alta si la mayor parte del tiempo está por encima de 140.
- Se considera normal si la mayor parte del tiempo está por debajo de 120.
- Se considera alta si la mayor parte del tiempo está por encima de 90.
- Se considera normal si la mayor parte del tiempo está por debajo de 80.
La prehipertensión se puede considerar cuando:
- El número superior (presión arterial sistólica) está entre 120 y 139 la mayor parte del tiempo.
- El número inferior (presión arterial diastólica) está entre 80 y 89 la mayoría de las veces.
Si usted tiene problemas cardíacos o renales, o si tuvo un accidente cerebrovascular, es posible que el médico le recomiende que su presión arterial esté incluso más baja que la de las personas que no padecen estas afecciones.
Ver también: presión arterial
Causas
Muchos factores pueden afectar la presión arterial, incluyendo:- Qué tanta cantidad de agua y sal uno tiene en el organismo
- El estado de los riñones, del sistema nervioso o los vasos sanguíneos
- Los niveles de diferentes hormonas en el cuerpo
Usted tiene un riesgo más alto de sufrir hipertensión arterial si:
- Es afroamericano
- Es obeso
- Con frecuencia está estresado o ansioso
- Come demasiada sal en la dieta
- Tiene un antecedente familiar de hipertensión arterial
- Tiene diabetes
- Fuma
La hipertensión causada por otra afección médica o medicamento se denomina hipertensión secundaria y puede deberse a:
- Alcoholismo
- Arterioesclerosis
- Trastornos autoinmunitarios como la periarteritis nudosa
- Enfermedad renal crónica
- Coartación de la aorta
- Consumo de cocaína
- Síndrome de Cushing
- Diabetes (si causa daño renal)
- Trastornos endocrinos como tumores suprarrenales (feocromocitoma, aldosteronismo), trastornos tiroideos y síndrome de Cushing
- Medicamentos
- supresores del apetito o anorexígenos
- pastillas anticonceptivas
- ciertos medicamentos para el resfriado
- corticosteroides
- medicamentos para la migraña
- Estenosis de la arteria renal
Síntomas
La mayor parte del tiempo, no hay síntomas. Los síntomas que pueden ocurrir abarcan:- Dolor torácico
- Confusión
- Zumbido o ruido en el oído
- Fatiga
- Dolor de cabeza
- Latidos cardíacos irregulares
- Hemorragia nasal
- Cambios en la visión
Pruebas y exámenes
El médico llevará a cabo un examen físico y revisará la presión arterial. Si la medición es alta, el médico puede pensar que uno padece hipertensión arterial. Por lo tanto, será necesario repetir las mediciones con el tiempo, de tal manera que se pueda confirmar el diagnóstico.Si usted controla su presión arterial en el hogar, le pueden hacer las siguientes preguntas:
- ¿Cuál fue su lectura de presión arterial más reciente?
- ¿Cuál fue la lectura de presión arterial anterior?
- ¿Cuál es el promedio de presión sistólica (número superior) y diastólica (número inferior)?
- ¿Se ha incrementado su presión arterial recientemente?
Estos exámenes pueden abarcar:
- Exámenes de sangre
- Ecocardiografía
- Electrocardiografía
- Análisis de orina
- Ecografía de los riñones
Tratamiento
El objetivo del tratamiento es reducir la presión arterial, de tal manera que uno tenga un riesgo menor de complicaciones. Usted y su médico deben establecer una meta de presión arterial para usted.Existen muchos medicamentos diferentes que se pueden utilizar para tratar la presión arterial alta, como los siguientes:
- Bloqueadores alfa
- IECA (inhibidores de la enzima convertidora de angiotensina)
- Bloqueadores de los receptores de angiotensina (BRA)
- Betabloqueadores
- Bloqueadores de los canales del calcio
- Alfa-agonistas centrales
- Diuréticos
- Inhibidores de renina, incluyendo Aliskiren (Tekturna)
- Vasodilatadores
A menudo, un solo fármaco para la presión arterial puede no ser suficiente para controlarla y es posible que usted necesite tomar dos o más fármacos. Es muy importante que usted tome los medicamentos que le receten. Si presenta efectos secundarios, el médico puede sustituirlos por un medicamento diferente.
Además de tomar el medicamento, usted puede hacer muchas cosas para ayudar a controlar su presión arterial, como:
- Consumir una alimentación cardiosaludable, incluyendo potasio y fibra, y tomar bastante agua.
- Hacer ejercicio regularmente (al menos 30 minutos por día).
- Si usted fuma, dejar de hacerlo (encuentre un programa que le ayude a dejar de fumar).
- Reducir la cantidad de alcohol que toma (1 trago al día para las mujeres, 2 para los hombres).
- Reducir la cantidad de sodio (sal) que consume (procure que sea menos de 1,500 mg por día).
- Reducir el estrés. Trate de evitar factores que le causen estrés e igualmente puede ensayar meditación o yoga.
- Permanecer en un peso corporal saludable (busque un programa para adelgazar que le ayude, si lo necesita).
El médico puede solicitarle que mida su presión arterial en la casa. Cerciórese de conseguir un dispositivo casero bien ajustado y de buena calidad. Usted probablemente tendrá un esfigmomanómetro con un estetoscopio o un lector digital. Practique con su médico o enfermera para verificar que usted se esté tomando su presión arterial correctamente.
Pronóstico
La mayoría de las veces, la presión arterial alta se puede controlar con medicamentos y cambios en el estilo de vida.Posibles complicaciones
- Disección aórtica
- Daño en los vasos sanguíneos (arterioesclerosis)
- Daño cerebral
- Insuficiencia cardíaca congestiva
- Enfermedad renal crónica
- Ataque cardíaco
- Enfermedad cardíaca hipertensiva
- Arteriopatía periférica
- Complicaciones del embarazo
- Accidente cerebrovascular
- Pérdida de la visión
 Mire éste video sobre:http://www.nlm.nih.gov/medlineplus/spanish/ency/anatomyvideos/000072.htm
Mire éste video sobre:http://www.nlm.nih.gov/medlineplus/spanish/ency/anatomyvideos/000072.htm
contactar a un profesional médico Si usted padece presión arterial alta, tendrá citas programadas regularmente con el médico.
Llame al médico de inmediato si el monitoreo en el hogar muestra que la presión arterial sigue siendo alta o presenta cualquiera de los siguientes síntomas:
- Dolor torácico
- Confusión
- Cansancio excesivo
- Dolor de cabeza
- Náuseas y vómitos
- Dificultad para respirar
- Sudoración significativa
- Cambios en la visión
Prevención
Los adultos mayores de 18 años deben hacerse revisar su presión arterial de manera rutinaria.Los cambios en el estilo de vida pueden ayudar a controlar la presión arterial:
- Deje de fumar. (Ver: abstinencia de nicotina)
- No consuma más de un trago al día para las mujeres o dos para los hombres.
- Consuma una alimentación rica en frutas, verduras y productos lácteos bajos en grasa, en tanto reduce la ingesta de grasa total y saturada (la dieta DASH es una forma de lograr este tipo de plan dietario). (Ver: cardiopatía y dieta)
- Haga ejercicio de manera regular. Si es posible, durante 30 minutos la mayoría de los días.
- Si padece diabetes, mantenga el azúcar en la sangre bajo control.
- Baje de peso, en caso de tener sobrepeso, ya que el exceso de peso le agrega tensión al corazón. En algunos casos, la pérdida de peso puede ser el único tratamiento necesario.
- No consuma más de uno o dos tragos de alcohol al día.
- Trate de manejar el estrés.
Nombres alternativos
Hipertensión arterial; Presión arterial alta; Tensión arterial altaReferencias
Seventh Report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure (JNC 7). Rockville, Md. National Heart, Lung, and Blood Institute, US Department of Health and Human Services; August 2004. National Institutes of Health Publication No. 04-5230.Kaplan NM. Systemic Hypertension: Therapy. In: Libby P, Bonow RO, Mann DL, Zipes DP, eds. Braunwald's Heart Disease: A Textbook of Cardiovascular Medicine. 8th ed. Philadelphia, Pa: Saunders Elsevier; 2007:chap 41.
Wolff T, Miller T. Evidence for the reaffirmation of the U.S. Preventive Services Task Force recommendation on screening for high blood pressure. Ann Intern Med. 2007;147:787-791.
Blumenthal JA, Babyak MA, Hinderliter A, Watkins LL, Craighead L, Lin PH, et al. Effects of the DASH diet alone and in combination with exercise and weight loss on blood pressure and cardiovascular biomarkers in men and women with high blood pressure: the ENCORE study. Arch Intern Med. 2010;170:126-135.
Menopausia
Es el período de transición en la vida de una mujer cuando los ovarios dejan de producir óvulos, su cuerpo produce menos estrógeno y progesterona, y la menstruación se vuelve menos frecuente, hasta que finalmente todo esto cesa.
Causas
La menopausia es un hecho natural que ocurre normalmente entre los 45 y 55 años de edad.Una vez que la menopausia se completa (denominada posmenopausia) y usted no ha tenido el período por un año, ya no tiene riesgo de quedar en embarazo.
Los síntomas de la menopausia son causados por cambios en los niveles de estrógeno y progesterona. Los ovarios producen menos de estas hormonas con el tiempo. Los síntomas específicos que se experimentan y su grado (leve, moderado o intenso) varían de una mujer a otra.
Una disminución gradual de los niveles de estrógeno generalmente permite que el cuerpo se ajuste lentamente a los cambios hormonales. Los sofocos y sudores son peores durante los primeros 1 a 2 años después del último período. Los síntomas de menopausia pueden durar 5 años o más.
Los niveles de estrógeno pueden bajar repentinamente después de algunos tratamientos médicos, como se ve cuando se extirpan los ovarios quirúrgicamente (llamada menopausia quirúrgica). La quimioterapia y el tratamiento antiestrogénico para el cáncer de mama son otros ejemplos. Los síntomas pueden ser más graves y empezar de forma más repentina en estas circunstancias.
Como resultado de la disminución de los niveles hormonales, los cambios ocurren en todo el aparato reproductor femenino. Las paredes vaginales se vuelven menos elásticas y más delgadas y la vagina se vuelve más corta. Las secreciones lubricantes de la vagina se vuelven acuosas. El tejido genital externo se adelgaza, lo cual se denomina atrofia de los labios.
Síntomas
En algunas mujeres, el flujo menstrual se detiene repentinamente. Lo más común es que disminuya lentamente con el tiempo. Durante este tiempo, los períodos menstruales generalmente se hacen ya sea más seguidos o espaciados más ampliamente. Esta irregularidad puede durar de 1 a 3 años antes de que la menstruación cese por completo. Antes de esto, la duración del ciclo se puede acortar a tan solo cada tres semanas.Los síntomas comunes de la menopausia abarcan:
- Latidos cardíacos fuertes o acelerados
- Sofocos
- Sudores fríos
- Enrojecimiento de la piel
- Problemas para dormir (insomnio)
- Disminución del interés sexual, posiblemente disminución de la respuesta a la estimulación sexual
- Olvido (en algunas mujeres)
- Dolores de cabeza
- Períodos menstruales irregulares
- Cambios en el estado de ánimo incluyendo irritabilidad, depresión y ansiedad
- Escapes de orina
- Resequedad vaginal y relaciones sexuales dolorosas
- Infecciones vaginales
- Dolores articulares
- Latidos cardíacos irregulares (palpitaciones)
Pruebas y exámenes
Se pueden utilizar exámenes de orina y de sangre para medir los cambios en los niveles hormonales que pueden indicar cuándo una mujer está cerca de la menopausia o ya ha llegado a ella. Ejemplos de exámenes de este tipo abarcan:Un examen pélvico puede indicar cambios en el revestimiento vaginal causados por la disminución en los niveles de estrógenos. El médico puede llevar a cabo un examen de densidad ósea para evaluar niveles de baja densidad en los huesos que se presentan con la osteoporosis. La tasa de pérdida ósea se incrementa durante los primeros años después del último período.
Tratamiento
El tratamiento con hormonas puede ayudar si usted tiene síntomas severos como sofocos, sudores fríos o resequedad vaginal.Discuta a fondo con el médico la decisión de tomar hormonas, sopesando los riesgos frente a cualquier posible beneficio. Conozca las muchas opciones disponibles actualmente para usted que no implican tomar hormonas. Cada mujer es diferente. El médico debe conocer su historia clínica completa antes de prescribirle hormonoterapia.
Si tiene el útero y decide tomar estrógenos, también tiene que tomar progesterona para prevenir el cáncer endometrial (cáncer del revestimiento del útero), pero si no tiene el útero, la progesterona no es necesaria.
HORMONOTERAPIA
Algunos estudios grandes han cuestionado los riesgos y beneficios de la hormonoterapia para la salud, incluyendo el riesgo de desarrollar cáncer de mama, ataques cardíacos, accidentes cerebrovasculares y coágulos de sangre.
Las pautas actuales apoyan el uso de la hormonoterapia para el tratamiento de los sofocos. Recomendaciones específicas:
- La hormonoterapia se puede iniciar en mujeres que recientemente hayan entrado en la menopausia.
- La hormonoterapia no se debe emplear en mujeres que hayan comenzado la menopausia hace muchos años. Una excepción son las cremas vaginales con estrógenos.
- El medicamento no se debe utilizar por más de 5 años.
- Las mujeres que toman hormonoterapia deben tener un riesgo bajo inicial de accidente cerebrovascular, cardiopatía, coágulos de sangre o cáncer de mama.
- Utilizar una dosis más baja de estrógeno o un preparado diferente de estrógeno (por ejemplo una crema vaginal en vez de una pastilla).
- Someterse a exámenes pélvicos y citologías vaginales regulares y frecuentes para detectar problemas lo más temprano posible.
- Someterse a exámenes físicos frecuentes y regulares, incluyendo exámenes de mama y mamografías.
ALTERNATIVAS PARA LA HORMONOTERAPIA:
Hay algunos medicamentos disponibles para ayudar con los cambios en el estado de ánimo, las oleadas de calor o sofocos y otros síntomas. Estos medicamentos abarcan dosis bajas de antidepresivos tales como paroxetina (Paxil), venlafaxina (Effexor), bupropión (Wellbutrin) y fluoxetina (Prozac) o clonidina, que normalmente se emplea para controlar la presión arterial alta. La gabapentina también es efectiva para reducir los sofocos.
CAMBIOS EN EL ESTILO DE VIDA
La buena noticia es que uno puede tomar muchas medidas para reducir los síntomas sin tomar hormonas:
- Evitar la cafeína, el alcohol y los alimentos condimentados
- Vestirse con ropa ligera y en capas
- Consumir alimentos de soya
- Obtener vitamina D y calcio adecuados de alimentos o suplementos
- Hacer mucho ejercicio
- Realizar los ejercicios de Kegel diariamente para fortalecer los músculos de la vagina y la pelvis
- Practicar respiraciones lentas y profundas cada vez que se comience a presentar un sofoco (tratar de tomar 6 respiraciones por minuto)
- Permanecer sexualmente activa
- Acudir a un acupunturista
- Ensayar con técnicas de relajación como yoga, tai chi o meditación
- Utilizar lubricantes a base de agua durante la relación sexual
Posibles complicaciones
Se puede presentar sangrado posmenopáusico, pero a menudo no es nada de qué preocuparse. Sin embargo, el médico siempre debe revisar cualquier sangrado posmenopáusico, dado que puede ser un signo temprano de otros problemas, incluyendo cáncer.La disminución en los niveles de estrógeno también está asociada con los siguientes efectos secundarios a largo plazo:
- Pérdida ósea y finalmente osteoporosis en algunas mujeres
- Cambios en los niveles de colesterol y mayor riesgo de cardiopatía
Cuándo contactar a un profesional médico
Consulte con el médico si:- Está experimentando manchas de sangre entre períodos.
- Ha tenido 12 meses consecutivos sin período y súbitamente el sangrado vaginal o el manchado comienza de nuevo, incluso así se trate de una cantidad muy pequeña.
Prevención
La menopausia es una parte esperada y natural del desarrollo de una mujer y no necesita prevenirse. Sin embargo, hay formas para reducir o eliminar algunos de los síntomas que la acompañan.Usted puede reducir el riesgo de problemas a largo plazo, como osteoporosis y cardiopatía, tomando las siguientes medidas:
- Controle la presión arterial, el colesterol y otros factores de riesgo de cardiopatía
- NO fume, ya que el consumo de cigarrillo puede causar menopausia temprana
- Consuma una alimentación baja en grasa
- Haga ejercicio regularmente. Los ejercicios de resistencia ayudan a fortalecer los huesos y mejorar el equilibrio
- Si muestra signos iniciales de pérdida ósea o tiene un fuerte antecedente familiar de osteoporosis, hable con el médico acerca de los medicamentos que pueden ayudar a detener un debilitamiento mayor
- Tome calcio y vitamina D
 Mire éste video .
Mire éste video .